Заболевания по направлению разрыв (повреждение) вращательной манжеты
Содержание:
- Состав
- Спорт после артроскопии плеча
- Диагностика повреждений вращательной манжеты ключевого сустава
- Причины повреждения ротаторной манжеты
- Патология сухожилия длинной головки бицепса
- Боли и осложнения артроскопии плечевого сустава
- Лечение импиджмент-синдрома.
- Лечебная физкультура
- Какой наркоз
- Как определить наличие проблемы в плечевом суставе
- Спортивные добавки – помогут ли они восстановиться быстрее?
- Диагностика патологий ротаторной манжеты
- Лечение повреждений вращательной (ротаторной) манжеты плеча
- Диагностика патологий ротаторной манжеты
- Особенности операции
- Общие методы лечения патологий вращательной манжеты
Состав
Мышцы, составляющие вращательную манжету
| Мышцы | Происхождение на лопатке | Прикрепление на плечевой кости | Функция | Иннервация |
|---|---|---|---|---|
| Надостная мышца | надостная ямка | верхняя грань большого бугорка | похищает в плечевой кости |
Надлопаточный нерв
( C5 ) |
| Подкостная мышца | подостая ямка | средняя грань большого бугорка | внешне вращает плечевую кость |
Надлопаточный нерв
( C5 — C6 ) |
| Малая круглая мышца | средняя половина боковой границы | нижняя грань большого бугорка | внешне вращает плечевую кость |
Подмышечный нерв
( C5 ) |
| Подлопаточная мышца | подлопаточная ямка | малый бугорок | внутренне вращается в плечевой кости |
Верхний и нижний подлопаточный нерв
( C5 — C6 ) |
Надостная мышцы растекается в виде горизонтальной полосы , чтобы вставить на верхней грани с большей бугорок на плечевой кости . Большой бугорок выступает как наиболее латеральная структура головки плечевой кости . Медиальнее этого, в свою очередь, находится малый бугорок головки плечевой кости. Подлопаточной мышцы происхождения отделена от остальной части поворотного устройства манжеты происхождения , как это глубоко к лопатке .
Четыре сухожилия этих мышц сходятся, образуя сухожилие вращающей манжеты. Эти сухожильные прикрепления вместе с суставной капсулой , клювовидно-плечевой связкой и плечевым связочным комплексом сливаются в сливающийся лист перед тем , как попасть в плечевые бугорки (то есть больший и малый бугорки). Подкостная мышца и малая круглая мышца сливаются рядом с их сухожильно-мышечными соединениями , а сухожилия надостной и подлопаточной мышц соединяются в оболочку, которая окружает сухожилие двуглавой мышцы у входа в двуглавую борозду . При разрыве вращательной манжеты чаще всего поражается надостная мышца .
Спорт после артроскопии плеча
Травмы особенно часто преследуют спортсменов, особенно олимпийских видов спорта. Встает вопрос: а когда и реально ли вернуться на прежний уровень своих кондиций после артроскопии плечевого сустава? Реально, при грамотном и обязательном выполнении рекомендаций лечащего врача и необходимого периода восстановления.
Средние сроки (при соблюдении непрерывной реабилитации, удовлетворительного состояния сустава до травмы) восстановления составляют 6 месяцев. После проведения декомпрессии субакромиального пространства: 2-3 месяца. После реконструктирующей операции на суставной губе (в том числе и лопатки) и акромиопластике: 6 месяцев. После шва манжеты ротаторов: 8-10 месяцев.
Чем тяжелее и выше нагрузка на плечевой сустав в определенном виде спорта, тем тщательней необходимо восстанавливать мышцы и их координацию.
Диагностика повреждений вращательной манжеты ключевого сустава
Для того, чтобы поставить верный диагноз врач проводит комплекс мер по установлению клинической картины.
- Первым методом является опрос больного
: врачу необходимо установить обстоятельства, при которых появилась боль, установить, как давно пациент испытывал неприятные ощущения в данной области и расспросить о характере профессиональной деятельности.
- Затем необходим тщательный осмотр с применением специфических тестов
. Таким образом определяется уровень, степень выраженности болевого синдрома, степень слабости двигательных функция и состояние прилегающих мышц. Обычно, полный разрыв имеет ряд ярко-выраженных симптомов, поэтому диагностировать его удается без труда.
Ниже приведено несколько диагностических тестов, помогающих врачу разобраться с характером повреждений плечевого сустава.
Болезненная дуга Доуборна
Рука пассивно и активно отводится от начального положения вдоль туловища.
Оценка
. Боль, появляющаяся при отведении между 70° и 120°, является симптомом повреждения сухожилия надостной мышцы, которое подвергается компрессии между большим бугорком плечевой кости и акромиальным отростком в этой фазе движения («подакромиальный импиджмент»).
Тест отведения рук из нулевого положения
Пациент стоит с опущенными и расслабленными руками. Врач охватывает дистальную треть каждого предплечья пациента своими руками. Пациент пытается развести руки, в то время как врач оказывает сопротивление.
Оценка.
Отведение руки осуществляют надостная и дельтовидная мышцы. Боль и особенно слабость в процессе отведения и девиации руки убедительно подтверждают разрыв ротаторной манжеты.
Эксцентричное расположение головки плеча в виде ее верхнего смещения при разрыве ротаторной манжеты возникает из-за дисбаланса мышц, окружающих плечевой сустав. Частичные разрывы, которые могут быть функционально компенсированы, в меньшей степени нарушают функцию при одинаковой выраженности болевых ощущений. Для полных разрывов неизменно характерны слабость и потеря функции.
Тест надостной мышцы Jobe
Этот тест может выполняться в положении пациента стоя или сидя. При разогнутом предплечье рука пациента устанавливается в положении отведения 90°, 30° горизонтального сгибания и во внутренней ротации. Врач оказывает сопротивление этому движению путем давления на проксимальный отдел плеча.
Оценка.
Если этот тест вызывает значительную боль и пациент не может самостоятельно удерживать отведенную на 90° руку против силы тяжести, это называется положительным симптомом падающей руки. Верхние порции ротаторной манжеты (надостной) оцениваются преимущественно в положении внутренней ротации (первый палец смотрит вниз), а состояние передней порции манжеты — в положении наружной ротации.
Тест падающей руки (симптом падающего флажка, шахматных часов)
Пациент сидит, врач пассивно отводит разогнутую руку пациента приблизительно на 120°. Пациента просят самостоятельно удерживать руку в таком положении, а затем постепенно ее опустить.
Оценка.
Невозможность удержания руки в этой позиции с или без боли, или резкое падение руки подтверждают повреждение ротаторной манжеты. Наиболее частой причиной является дефект надостной мышцы. При псевдопараличе пациент самостоятельно не может поднять поврежденную руку. Это основной симптом, подтверждающий патологию ротаторной манжеты.
Тест отведения в наружной ротации на разрыв сухожилия подостной мышцы

Рука пациента устанавливается в положении отведения 90° и сгибания 30°. В этом положении исключается действие дельтовидной мышцы как наружного ротатора. Затем пациенту предлагают начать наружную ротацию, чему препятствует врач.
Оценка.
Уменьшение активной наружной ротации в отведенном положении руки характерно для клинически значимого повреждения сухожилия подостной мышцы.
Далее в обязательном порядке пациент получает направление на рентген. С помощью рентгенографического исследования врач получает картину, типичную для того или иного случая. К сожалению, именно разрыв не определяется четко, на него могут указать лишь ряд косвенных признаков. Самым информативным методом диагностики на сегодняшний день является магнитно-резонансная томография. С ее помощью можно визуализировать сухожилия, мышцы и связки плечевого сустава. Данный метод предоставляет наиболее четкую и яркую картину состояния мягких тканей пациента.
Причины повреждения ротаторной манжеты
Существует несколько причин, приводящих к заболеванию:
- плохое кровоснабжение, из-за чего ткани манжеты подвержены дегенеративным изменениям;
- повреждение ротаторной манжеты плечевого сустава, возникающие при однотипном движении мышц руки с постоянным их напряжением, чрезмерной физической нагрузке, травмах;
- соединительнотканные патологии, обусловленные наследственной предрасположенностью;
- локальное введение гормональных растворов.
С возрастом риск повреждения ротарной или вращательной манжеты плеча увеличивается, так как прогрессируют дегенеративные процессы. Преимущественно данная патология встречается в среднем возрасте, а при травмах плеча у молодых людей.
Патология сухожилия длинной головки бицепса
Патология сухожилия длинной головки двуглавой мышцы плеча (бицепса) часто сопровождает другие состояния, такие как: SLAP-повреждение, импиджмент-синдром, разрывы сухожилия надостной и подлопаточной мышц. Однако, даже изолированное нарушение целостности сухожилия бицепса может приводить к нарушению функции верхней конечности и требует хирургического лечения.
Двуглавая мышца человека состоит из длинной головки, фиксирующейся к верхнему сегменту суставной поверхности лопатки и короткой головки, которая крепится к клювовидному отростку лопатки. Основную нагрузку на себе несет короткая головка, а длинная – придает характерный контур руке. При полном разрыве сухожилия длинной головки бицепса возникает характерная клиническая картина. Длинная головка опускается вниз, в результате деформируется контур плеча. Данный симптом назван в честь знаменитого мультяшного героя Popeye (Попай) из-за сходства с руками моряка.
Стойкий болевой синдром поддерживается частичным повреждением целостности сухожилия, развитием хронического тендинита, нестабильности сухожилия в межбугорковой борозде. Пациенту трудно совершать ротационные движения в плечевом суставе, отжиматься и подтягиваться. Болевые ощущения, локализованные в переднем отделе сустава, зачастую сопровождаются щелчками.
Лечение начинается с консервативных методов по аналогии с повреждениями SLAP. Для быстрого снятия воспаления нередко применяется лечебная блокада. В область сухожилия
Производится инъекция раствора анестетика с Дипроспаном под контролем УЗИ. Эффект достигается достаточно быстро, однако с целью предотвращения рецидива необходимо соблюдение лечебного режима и физиотерапевтическое лечение.
При неэффективности консервативного лечения ставится вопрос о хирургическом вмешательстве. Развитие технологий не оставило места в данном вопросе открытой хирургии – все манипуляции производятся под контролем артроскопа через проколы.
Используемые методики разнообразны и комбинируются в процессе операции: дебридмент сухожилия (т.е. его шлифовка и окружающих тканей), коррекция сопутствующей патологии, субакромиальная декомпрессия. Молодым активным пациентам, спортсменам рекомендуется выполнение тенодеза сухожилия длинной головки бицепса. Производится данная манипуляция на разных уровнях межбугорковой борозды с применением артроскопических имплантов. После фиксации к головке плечевой кости внутрисуставная часть сухожилия иссекается. Для пациентов пожилого возраста методом выбора является тенотомия – отсечение сухожилия от места прикрепления к лопатке. Это более простой способ, но не менее эффективный. Однако в послеоперационном периоде может развиться симптом Попая, о чем обязательно пациент предупреждается заранее.
При полноценном разрыве у молодого пациента в первую очередь стоит думать о хирургическом лечении. Суть операции в выделении оторванного сухожилия и фиксации его к передней поверхности головки плечевой кости (тенодез) в межбугорковой борозде. Выполнить операцию можно как артроскопически, так и с помощью разреза.
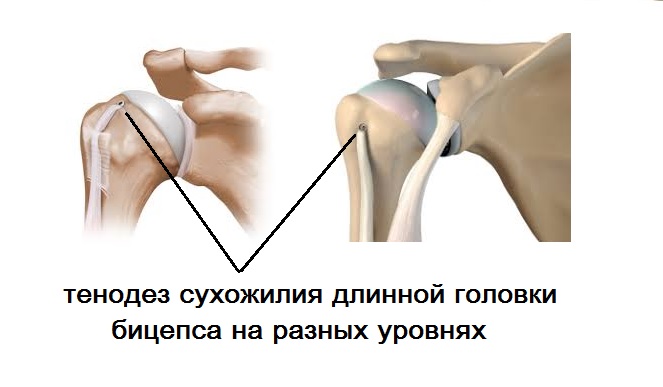
Боли и осложнения артроскопии плечевого сустава
Если хирург соблюдал все нормы безопасности, а в период реабилитации выполнялись рекомендации – осложнений обычно не наблюдается. Однако всегда существуют риски. К ним относятся:
- повреждение нервов или сосудистого сплетения, сгустки в области операционного доступа;
- кожные заболевания (экзема, гнойники, псориаз);
- воспалительный процесс в самом суставе;
- могут повреждаться хрящевые ткани, в результате чего может произойти полное
- срастание костных тканей (вплоть до развития клинической картины артроза IV стадии);
- боли разного характера в самом суставе и тканях вокруг него;
- тромботические осложнения.
Чаще остальных из осложнений встречается послеоперационное инфекционное осложнение. Возбудителями являются Propionibacterium acnae и Staphylococcus aureus. Такая инфекция дает более острое начало, быстрое развитие яркое картины инфекционного поражения: отечность и припухлость сустава, местная гиперемия (которая без должного лечения может перейти в генерализованную форму), болезненность и ограничение подвижности сустава.
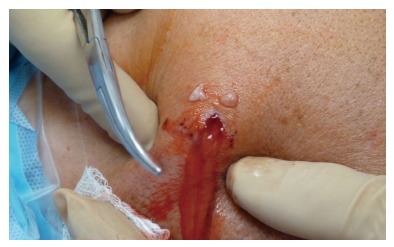
Инфекция
Болевой синдром практически всегда сопровождает прооперированного в первые дни после операции
В этом периоде важно максимально зафиксировать прооперированную конечность и пользоваться любыми доступными препаратами для снятия болевых ощущений – НПВП, глюкокортикоиды и их внутрисуставные инъекции, внутрисуставные инъекции гиалуроната натрия (в зависимости от выраженности болей). Продолжительность этого периода у каждого пациента разная, однако, чаще всего состояние улучшается к концу первой недели после артроскопии
Лечение импиджмент-синдрома.
Лечение субакромиального синдрома зависит от степени выраженности клинических проявлений и степени развития деструктивного процесса
При возникновении болей на ранней стадии важно обеспечить руке покой. Пациент получает противовоспалительную медикаментозную терапию приемом курса нестероидных противовоспалительных препаратов перорально
При длительном болевом синдроме проводят блокады с введением в пораженную область глюкокортикостероидов. Иногда рекомендуют введение инъекций обогащенной тромбоцитами плазмы для лучшей регенерации области повреждения. В период восстановления назначают лечебную гимнастику, направленную на возвращение функционирования мышцам. Нагрузки дают постепенно и уже в тот период, когда болевой синдром отсутствует. Физиотерапевтические процедуры ускоряют процесс выздоровления и включают в себя ударно-волновую терапию, электрофорез, магнитотерапию, электромиостимуляцию). При второй и особенно третьей степени, когда наблюдаются дегенеративные изменения сухожилий мышц, связок и костных структур, показано оперативное лечение, так как консервативная терапия может давать облегчение лишь на некоторое время.
Хирургическое вмешательство проводят при помощи артроскопии, являющейся наиболее щадящим по отношению к окружающим тканям. К тому же, реабилитация после артроскопии происходит гораздо быстрее, чем после операций с открытым доступом. Во время артроскопии производят ревизию субакромиального пространства, при второй стадии наиболее часто выполняют субакромиальную декомпрессию, включающую пересечение клювовидно-акромиальной связки с передней акромионопластикой, при третьей стадии производят удаление остеофитов по нижней поверхности акромиального отростка лопатки и восстановление целостности сухожилий путем сшивания или пластики. Реабилитационные мероприятия после артроскопии назначают через 1-2 недели, когда снизится отек тканей. Они включают в себя лечебную физкультуру. Упражнения даются врачом-реабилитологом с постепенным увеличением нагрузки. Кинезиотейпирование, применение фиксаторов помогают регулировать включение тех или иных мышц в работу. Физиотерапевтические методы ускоряют процесс заживления и способствуют скорейшему восстановлению функции сустава.
В случае, когда физиотерапия и медикаменты не приносят результатов, всё же приходится обратиться к операции. В СпортКлинике Вы сможете пройти её у лучших хирургов России. Также Вам будет доступна эффективная реабилитация и полный комплекс услуг в области спортивной медицины.
Лечебная физкультура
Если в результате травмы была повреждена вращательная манжета плеча, то доктора рекомендуют своим пациентам выполнять комплекс специальных физических упражнений. Какие именно стоит использовать, решает лечащий врач в зависимости от этиологии и стадии протекания заболевания, однако для большинства из упражнений потребуются небольшие гантели и резиновый эспандер, поэтому можете заранее их купить.
Укрепить сустав, и ускорить процесс восстановления после операции помогут следующие процедуры ЛФК:
- Станьте в дверях, согните поврежденную конечность и попробуйте прикоснуться ладонью к стене. Если это будет у вас получаться, то немного усложните задачу. Прижмите локтем к туловищу какой-либо предмет и повторите упражнение еще раз.
- Лягте на здоровый бок и несколько раз поднимите руки вверх так, чтобы при этом локоть касался туловища. Далее, проделайте то же самое с гантелей, постепенно увеличивая ее вес.
- Разрабатывайте плечевой сустав при помощи эспандера. Если у вас повреждена правая рука, один его конец нужно зажимать левой ногой и наоборот. Каждый день делайте по несколько таких подходов.
Стоит отметить, что не рекомендуется выполнять какие-либо физиотерапевтические упражнения без предварительной консультации с лечащим врачом, поскольку так вы можете лишь усугубить ситуацию и привести к развитию различных осложнений.
Какой наркоз
Существует несколько видов и тактик анестезии исходя из особенностей повреждения плечевого сустава.
- Проводниковая анестезия при помощи межлестничной блокаде. Вводимый анестетик достигает каудальной порции шейного сплетения (С3, С4), верхних и средних отделов плечевого сплетения (С5, С6, С7), нижнего ствола препарат достигает позже и в значительно меньших концентрациях, поэтому блокада срединного и локтевого нервов чаще всего не наступает. Данный вид анестезии используется при остеосинтезе ключицы, устранения привычного вывиха плеча (ПВП), вправлении вывиха плеча, при операциях на верхней трети плеча.
- Проводниковая анестезия через надключичный доступ. Местный анестетик хорошо взаимодействует со всеми стволами плечевого сплетения, однако в 80% случаев не достигает локтевого нерва. Показана такая анестезия при операциях на верхней конечности, локтевом суставе. Применяется при остеосинтезе плечевой кости.
- Эндотрахеальный (ингаляционный) наркоз. Такая анестезия погружает пациента в состояние глубокого медикаментозного сна, близкого к физиологическом.
- Комбинированная анестезия. Самый частый выбор врачей-хирургов. Применяется эндотрахеальный наркоз вместе с проводниковым. Это позволяет потенцировать эффективность методов и увеличить обезболивающий эффект после операционного вмешательства.
Как определить наличие проблемы в плечевом суставе
Встаньте прямо, прижмитесь спиной к стене, выполните приседание так, чтобы ваши колени были согнуты под углом 90 градусов, при этом спиной плотно прижмитесь к стене. Затем поднимите руки в стороны вдоль стены так, чтобы предплечье и плечо находились на одной линии, согните их в локтевом суставе до угла в 90 градусов и разверните вверх («сдаетесь в плен»), так, чтобы тыльная сторона кисти лежала на стене. После чего, поднимите их сначала вверх, а потом медленно опустите вниз – в исходное положение.
Если вы не можете сделать это, не отрывая рук и спины от стены, то, скорее всего, у вас ослаблены вращатели (ротаторы) плеча или есть избыточное напряжение в передней головке дельтовидной, либо грудной мышцы.
Спортивные добавки – помогут ли они восстановиться быстрее?

Питание играет огромную роль в процессе восстановления после травмы. В этот период необходимо воздержаться от блюд, усиливающих воспаление – жареная и острая пища, мучное, кондитерские изделия. Одновременно необходимо повышенное поступление полезных питательных веществ, так как состав крови напрямую влияет на скорость восстановительных процессов. Целесообразно будет обогатить свой рацион приемом витаминов и спортивных добавок:
- витамина С, способствующего снятию воспаления;
- магния, укрепляющего поврежденные сухожилия;
- цинка, ускоряющего регенерацию тканей;
- кальция, восстанавливающего хрящи и кости;
- омега 3-6-9 жирных кислот, препятствующих разрушению мышечной ткани;
- ВСАА, восстанавливающие поврежденные мышцы;
- хондропротекторы (Глюкозамин, Хондроитин), укрепляющие хрящи, связки и сухожилия, а также улучшающие подвижность сустава за счет увеличения выработки и повышения качества синовиальной жидкости.
Для тех, кто только решает, нужно ли ему спортивное питание, мы записали видео ниже:
Рекомендуем: спортивное питание в городе Москва с доставкой в регионы. Лучший бутик спортпита!
Диагностика патологий ротаторной манжеты
Ключевыми элементами в диагностике патологий РМП являются:
История болезни пациента
- Возраст/пол/сопутствующие заболевания (диабет/курение/предшествующая боль в плече/боль в шейном отделе позвоночника).
- Участие в спортивных мероприятиях (контактные виды спорта/виды спорта c движениями рук выше уровня головы).
- Механизм травмы (острая травма (такая как: «Упал на вытянутую руку»/травма или повторяющееся напряжение).
Физическое обследование
- Визуальный осмотр плечевого сустава, а также шейного и грудного отделов позвоночника.
- Сканирование шейного отдела позвоночника (исключить иррадиирующую боль и/или радикулопатию).
- Пальпация (боль/деформация/отек).
- Амплитуда движения/функциональные движения.
- Оценка мышечной силы (мануальное тестирование или с использованием динамометра).
Клинические тесты: диагноз тендинопатии РМП может быть поставлен в клинике с использованием кластерных тестов. Следующие кластерные тесты были предложены Roy и соавт. (2015):
- Тест Hawkins-Kennedy.
- Тест Neer.
- Тест болезненной дуги.
- Тест пустой банки.
- Боль или слабость при наружной ротации.
- Инструментальная диагностика: Рентгенологическое исследование (менее точное для диагностики повреждения РМП; если нет подозрения на авульсивный перелом, кальцификацию, артрит или деформацию костей).
МРТ (лучший выбор для визуализации мягких тканей).
Ультразвуковое исследование.
Лечение повреждений вращательной (ротаторной) манжеты плеча
Консервативное
Травмы ротаторной манжеты плеча очень распространены и могут быть вылечены консервативным способом
Если у пациента травма легкой тяжести, важно сохранить больное плечо неактивным, в состоянии покоя. Ежедневно прикладывайте лед и используйте противовоспалительные лекарства для того, чтобы снять боль и отекание
Если состояние плеча будет требовать хирургической операции, рекомендуется использовать минимально-инвазивные методы, например, артроскопия плечевого сустава , которая дает прекрасные результаты при более тяжелых степенях повреждения манжеты плеча. В более серьезных случаях рекомендуется классическая операция с разрезом.
Артроскопическая операция «Двойной шов» по восстановлению ротаторной манжеты
Для пациентов, имеющих значительные повреждения ротаторной манжеты плеча, или тех, кто сталкивается с повторяющимися проблемами с плечом и дефектами, будет рекомендована артроскопическая операция «Двойной шов» по восстановлению ротаторной манжеты. Такая техника обычно улучшает общее качество восстановления манжеты плеча. Название «Двойной шов» соотносится с тем, как восстановлены сухожилия — двойным швом хирургической нити. Подробней о технике можно узнать в разделе Лечение ротаторной манжеты плеча
Техника восстановления ротаторной манжеты плеча «Healing Response» (Хилинг респонс)
Техника восстановления ротаторной манжеты «Healing Response» является новейшей процедурой, использующей собственные стволовые клетки тела и костный мозг для того, чтобы помочь восстановить поврежденное сухожилие вращательной манжеты плеча. Эта артроскопическая процедура подразумевает проделывание маленьких микро-дырочек; сгусток крови из кости, который выделяющийся в результате образования сформированных отверстий, укрепляет само сухожилие и место его прикрепления к кости. Для проведения процедуры не нужно никакой хирургической нити, поэтому пациенты восстанавливаются очень быстро. Подробней о технике восстановления можно узнать в разделе Лечение ротаторной манжеты плеча…
Пересадка сухожилия поврежденной вращательной манжете плеча
Иногда классическая или артроскопическая операция не дают ожидаемых результатов. При серьезном разрыве ротаторной манжеты плеча хорошие результаты достигаются с помощью пересадки сухожилия. Пересадка сухожилия — это хирургическая операция, при которой сухожилие и мускул переводятся из одного положения в другое. Это полноценная процедура, при которой потерянная функция плеча может быть восстановлена. Процедура требует от хирурга серьезных технических навыков и является последней ступенью в спасении ротаторной манжеты. Подробней о пересадке сухожилия плеча можно узнать в разделе Лечение ротаторной манжеты плеча…
Диагностика патологий ротаторной манжеты
Ключевыми элементами в диагностике патологий РМП являются:
История болезни пациента
- Возраст/пол/сопутствующие заболевания (диабет/курение/предшествующая боль в плече/боль в шейном отделе позвоночника).
- Участие в спортивных мероприятиях (контактные виды спорта/виды спорта c движениями рук выше уровня головы).
- Механизм травмы (острая травма (такая как: «Упал на вытянутую руку»/травма или повторяющееся напряжение).
Физическое обследование
- Визуальный осмотр плечевого сустава, а также шейного
и грудного отделов позвоночника. - Сканирование шейного отдела позвоночника
(исключить иррадиирующую боль и/или радикулопатию). - Пальпация
(боль/деформация/отек). - Амплитуда
движения/функциональные движения. - Оценка мышечной силы (мануальное тестирование или
с использованием динамометра).
Клинические тесты:
диагноз тендинопатии РМП может быть поставлен в клинике с использованием
кластерных тестов. Следующие кластерные тесты были предложены Roy и соавт. (2015):
- Тест Hawkins-Kennedy.
- Тест Neer.
- Тест
болезненной дуги. - Тест пустой банки.
- Боль или слабость при наружной ротации.
- Инструментальная
диагностика:
Важно различать боль в
плече, распространяющуюся из других мест, таких как шея (отраженная шейная или
грудная боль) или локтевой сустав, а также боль вследствие поражения других структур
плечевого сустава. Боль в основном провоцируется движениями рук выше головы и
может возникнуть слабость мышц плеча
Мышцы РМП не видны на
рентгеновских снимках, но кальцификации, артрит или деформации костей, которые также
являются причинами поражения вращательной манжеты, могут быть видны. Наиболее
распространенным методом визуализации для оценки патологии РМП является МРТ. Данное
исследование может обнаружить разрывы и воспаление, а также позволяет определить
размер и характер очага, чтобы установить правильный протокол лечения.
Несмотря на то, что МРТ является золотым стандартом визуализации патологий РМП, также может использоваться ультразвук, поскольку он имеет хорошую диагностическую точность (уровень доказательств 2a), более экономичен и легко доступен.
Возможные сопутствующие факторы
- Возраст.
- МР-характеристики разрывов.
Такие факторы, как возраст, длительность заболевания и степень поражения сухожильного аппарата мышц, неоднократно ассоциировались с более высокими показателями повторных разрывов и худшими клиническими исходами.
Особенности операции
Путь пациента перед операцией начинается с консультации анестезиолога, который предложит возможные варианты анестезии. Чаще всего производится регионарная анестезия руки или только области плеча. Вещество (наркоз) вводится в основание шеи или по ходу чувствительных нервов, относящихся к плечу. В некоторых случаях врачи применяют комбинированную анестезию с седативными препаратами или легкими анестетиками общего действия, так как пациент может испытывать неприятные ощущения во время операции. Также необходимо будет сдать анализы крови, ЭКГ и флюорографию.
Важно сообщить лечащему врачу о лекарственных препаратах и/или пищевых добавках, которые принимаются. Вероятно, некоторые из них придется прекратить принимать на время до и после операции
Вмешательство проводится в двух позициях: полулежащее положение и положение, лежа на боку. Каждое положение позволяет проводить разные операции, поэтому хирург выбирает более подходящий доступ для каждого пациента.
Во время хирургического процесса сначала вводится жидкость, увеличивающая размер сустава. Это позволяет получить более качественное и четкое изображение. Затем делаются проколы (от 1 до 3), в один из которых вводится артроскоп. После постановки диагноза в другие доступы вводятся микроинструменты для проведения операции. В конце операции хирург накладывает швы или пластырные полоски для бесшовного сведения краев ран, закрепляя их мягкой повязкой.
Операция обычно не занимает больше часа.
Общие методы лечения патологий вращательной манжеты
Обезболивание
- Нестероидные противовоспалительные препараты умеренной силы (польза превышает потенциальный вред) для применения при отсутствии полного разрыва.
- Модификация активности, лед, тепло, ионофорез, чрезкожная электронейростимуляция, импульсное магнитное поле, фонофорез.
Консервативное лечение
Физическая терапия.
Консервативное лечение эффективно при многих повреждениях РМП и включает введение кортикостероидов в субакромиальное пространство и физиотерапию для увеличения силы мышц и улучшения стабильности плеча.
Хирургическое лечение при остром разрыве РМП
Для анатомического
заживления, порванные сухожилия манжеты ротаторов должны быть восстановлены.
Хирургическое лечение показало умеренные и отличные клинические результаты в
большинстве исследований. Однако, оперативное лечение хронических и значительных
разрывов РМП требует улучшения, особенно у пожилых пациентов, которые
продолжают демонстрировать процент неудач.
Для необратимых разрывов
манжеты ротаторов альтернативные методы лечения включают:
- Реконструкция верхней части капсулы.
- Обратное тотальное эндопротезирование плечевого сустава.
- Акромиопластика.
- Частичное восстановление РМП, дебридемент или пересадка мышцы/сухожилия (при необратимых разрывах РМП).
- Аллографты и ксенографты.

плечевой суставротаторная манжета