Не игрушки: что делать, если ребенок получил механическую травму уха
Содержание:
- Причины появления повреждений
- Чем руководствоваться при выборе врача и лечебного учреждения
- Послеродовая контрацепция
- Причины
- Хирургическое лечение
- Последствия и прогноз
- Последствия и осложнения
- В чем опасность травмирования головы?
- Профилактика травм головы
- Как проявляется?
- Доказательства поствакцинальных осложнений.
- Причины
- Что такое Кровоизлияние в мозг при родовой травме —
- Как лечить острый тромбоз наружного геморроидального узла?
- Противопоказания к вакцинации
- А что если это баротравма?
- Диагностика
- Наши врачи
- Лечение
- Услуги ортопедии и травматологии в ЦЭЛТ
- Общая характеристика и типы ушибов (контузионных очагов) головного мозга
- Лечение
Причины появления повреждений
Период вынашивания малыша и его рождение – непредсказуемое время, в которое медикам очень тяжело правильно спрогнозировать поведение организма мамы и ее малыша. Причины возникновения травм шейного отдела могут быть связаны со сбоями у двух сторон. Все причины можно объединить в две большие группы: внутренние и внешние.
Причины травм, вызванные со стороны матери, могут быть следующими.
- Возраст. В более зрелом, или напротив, слишком молодом возрасте, присутствует высокий риск травмы новорожденного.
- Влияние на организм опасных веществ. Это может быть связано с проживанием на территории с неблагоприятным экологическим климатом или поблизости химзаводов, либо если женщина проработала на работе с вредными условиями.
- Активный токсикоз.
- Перенашивание ребенка.
- Заболевание и инфицирование половых органов.
- Узкий таз.
- Генитальные патологии, к которым относятся: вагинит, сальпингит и эндометрит.
- Венерические заболевания.
- Болезни сердечно-сосудистой системы.
- Матка небольших размеров или ее шейка и тело сгибаются впереди, в результате чего образуется острый угол.

Будущей матери стоит тщательно следить за своим здоровьем и часто консультироваться у врача, чтобы не возникло таких проблем
Часто встречаются и проблемы со стороны плода, которые провоцируют травмы ШОП. Среди них выделяют следующие.
- Преждевременные роды.
- Крупный плод, что затрудняет его прохождение по тазовому отверстию.
- Неправильное положение ребенка, т.е. ногами вниз. По правильному головка должна находится внизу.
- Гипоксия (некоторые органы и ткани получают недостаточное количество кислорода).
- Асфиксия, которая появляется в результате обвития, что провоцирует изменение шейных позвонков.
- Небольшое количество околоплодных вод.
И это далеко не весь список причин, которые способствуют травматизму шеи у младенца. Длительные, либо напротив, затяжные роды, слабо — и гиперактивный процесс родов чаще всего провоцируют травмы.
Кроме этих факторов, бывают ошибки, сделанные по вине врачей и акушеров.
применение вакуум-экстракции. Имеется ввиду извлечение младенца за счет вакуум-экстрактора;

Вакуум-экстракция
- использование щипцов. Неправильность их применения приводит к нанесению вреда позвоночному столбу, ручкам и ножкам новорожденного;
- разворот ребенка «на ножку»;
- удушье младенца. Когда ребенок длительное время пребывает без кислорода, в результате чего в тканях собираются углекислоты.
Натальные повреждения позвоночных отделов и прочие патологии часто появляются под воздействием сразу нескольких рассмотренных причин. Нарушение родов влечет сбои в жизнедеятельности других органов женского организма, сила травмы может быть незначительной и весьма тяжелой. Большинство из них обнаруживаются во время развития малыша, но более тяжелые можно выявить сразу после появления ребенка на свет.
Чем руководствоваться при выборе врача и лечебного учреждения
Если вы находитесь в поиске лечебного учреждения, куда обратиться для консультации и лечения острого перианального тромбоза, то нужно обратить внимание на несколько факторов
- Наличие у учреждения именно проктологической, а не только общехирургичсекой или онкоколопроктологической специализации.
- Владением сотрудниками Клиники информации о всех возможных способах лечения острого перианального тромбоза
- Возможность выполнения в Клинике малых колопроктологическитх операций в условиях стационара
- Возможность выполнения оперативного лечения в Клинике у «особых» групп пациентов – беременных, пациентов старшей возрастной группы
Послеродовая контрацепция
Роженицам обычно рекомендуют половой покой в течение 6 недель, до первого послеродового визита. Но некоторые женщины начинают половую активность раньше этого срока, поэтому вопрос контрацепции следует обсудить до выписки роженицы из стационара.
Если женщина предпочитает гормональным методам контрацепции и кормит грудью, ей рекомендуют чисто прогестиновые контрацептивы: мини-пили, норплант или Депо Провера. Они не влияют на качество грудного молока и могут даже увеличивать его объем. Прием чисто прогестиновых контрацептивов Асоса рекомендует начинать через 2-3 недель после родов, Депо Провера (медроксипрогестерон-ацетат) — через 6 недель после родов. Комбинированные эстроген-гестагенные оральные контрацептивы влияют на количество и качество молока в большей степени, поэтому их рекомендуют пациенткам, не заинтересованы в грудном вскармливании.
Если пациентка заинтересована в негормональных методах контрацепции, рекомендуют использование кондома, что позволяет также проводить профилактику заболеваний, передающихся половым путем. Диафрагмы и цервикальные колпачки можно применять не ранее чем через 6 недель после родов (после завершения инволюции матки).
Причины
Причиной внутричерепного кровотечения (кровоизлияния) является травма головы, часто вследствие автомобильной аварии, или кажущееся незначительным событие, например, удар головой. У пожилых людей даже легкая травма может вызвать гематому. Наличие открытой раны, синяка или другого внешнего признака не обязательно.
В результате травмы головы может развиться субдуральная, эпидуральная или внутримозговая гематома.
Субдуральная гематома
Это состояние развивается при разрыве кровеносных сосудов – обычно вен – между головным мозгом и твердой мозговой оболочкой (внешней из трех оболочек, покрывающих головной мозг). Изливающаяся кровь образует гематому, сдавливающую ткань головного мозга. Если гематома увеличивается, развивается прогрессивное угасание сознания, что может привести к смерти.
Существует три типа субдуральных гематом:.
- Острая. Это самая серьезная и потенциально угрожающая жизни гематома. Обычно она появляется вследствие тяжелой травмы головы, ее признаки и симптомы обычно проявляются сразу же.
- Подострая. При подострой субдуральной гематоме, признаки и симптомы появляются отсрочено, обычно через несколько часов.
- Хроничная. Менее тяжелые травмы головы могут вызвать появление хронической субдуральной гематомы. Кровотечение вследствие хронической субдуральной гематомы может быть слабее, симптомы проявляются через несколько дней или даже месяцев.
Все три типа гематом требуют оказания медицинской помощи при первом проявлении симптомов и признаков, в противном случае гематома может привести к необратимому поражению головного мозга.
Риск субдуральной гематомы повышается у лиц, ежедневно принимающих аспирин или антикоагулянты, у алкоголиков, у очень молодых или пожилых пациентов.
Епидуральная гематома
Эту гематому также называют экстрадуральной, она развивается при разрыве кровеносного сосуда – обычно артерии – между внешней поверхностью твердой мозговой оболочки и черепом. Часто повреждение кровеносного сосуда происходит вследствие перелома черепа. Кровь протекает между твердой мозговой оболочкой и черепом и образует массу, которая сдавливает ткань головного мозга.
Риск смерти от эпидуральной гематомы является значительным, если быстро не начать лечение. Некоторые пациенты с подобным видом травмы могут оставаться в сознании, но большинство находится в сонном или коматозном состоянии с момента получения травмы.
Эпидуральные гематомы более распространены у детей и подростков. Чаще всего они являются результатом авто- или мото-аварии или других травматических происшествий.
Внутримозговая гематома
Этот тип гематомы, также известной как интрапаренхиматозная гематома, развивается при проникновении крови в головной мозг. После травмы головы могут развиться многочисленные внутримозговые гематомы.
Травма, приведшая к появлению таких гематом, часто вызывает поражение белого вещества. Такие поражения развиваются после того, как травма буквально разрывает нейриты в белом веществе головного мозга. Нейриты – это соединения, передающие электрические импульсы или сообщения от нейронов головного мозга к остальным частям организма. При разрыве данного соединения может появиться серьезное поражение головного мозга, потому что нейроны больше не могут взаимодействовать.
Травма – это не единственная причина внутримозговой гематомы.
К другим причинам относятся:
- повреждения кровеносных сосудов, например, артериовенозная мальформация или аневризма;
- ;
- неврологические заболевания, например, церебральная амилоидная ангиопатия;
- опухоли головного мозга;
- заболевания печени;
- прием антикоагулянтов;
- некоторые аутоиммунные заболевания;
- заболевания крови, например, гемофилия, лейкемия и серповидно-клеточная анемия.
Хирургическое лечение
Иногда при хроническом бурсите или септическом бурсите может потребоваться хирургическая операция. При традиционной бурсэктомии проводится надрез на локте и воспаленная сумка удаляется. Так как сумка находится под кожей, то локтевой сустав при операции не затрагивается.
Осложнениями хирургического удаления сумки могут быть проблемы с заживлением кожи в месте разреза и болезненность. Через несколько месяцев после операции как правило на месте удаленной бурсы вырастает новая бурса.
После операции пациентам рекомендуется некоторое время фиксировать локоть специальной повязкой с удержанием руки под углом 90 градусов.
ЛФК. После стихания симптомов бурситом достаточно эффективно назначение ЛФК для укрепления мышечного тонуса.
Последствия и прогноз
Ретрохориальная гематома в большинстве случаев не представляет дальнейшей угрозы для течения беременности, которая завершается благополучно, через естественные родовые пути.
Неблагоприятным прогностическим признаком являются размеры гематомы около 60см3, или если площадь гематомы составляет 40% и более от размеров плодного яйца.
Возможные последствия (в порядке уменьшения вероятности):
- самопроизвольный аборт;
- замершая беременность (несостоявшийся выкидыш);
- хроническая внутриутробная гипоксия плода;
- задержка внутриутробного развития плода.
Некоторые исследования при беременности
- Мазки при беременности
- Анализы при беременности по триместрам
- УЗИ при беременности
- Общий анализ мочи при беременности
- Коагулограмма
- Установка пессария
- Глюкозотолерантный тест
- Гомоцистеин при беременности
- Амниоцентез
- Анестезия в родах
- КТГ плода (кардиотокография)
- Кордоцентез
- Эпидуральная анестезия в родах
Последствия и осложнения
Как правило, это образование проходит самостоятельно, и последствия кефалогематомы позже не проявляются. Но иногда, если образуется большая кефалогематома у новорожденных на голове, последствия в будущем все же отмечаются. Правда, подобное происходит только в редких случаях.
Последствия кефалогематомы больших размеров на голове в будущем могут быть следующими:
- отставание малыше в речевом и психическом развитии;
- неврологическая симптоматика;
- ДЦП;
- наличие других проблем со здоровьем.
Однако важно понимать, что такие последствия отмечаются нечасто. Достаточно серьезными осложнениями этой патологии могут быть такие проявления:
Достаточно серьезными осложнениями этой патологии могут быть такие проявления:
- анемия как следствие кровопотери;
- желтуха из-за попадания билирубина в кровяное русло;
- инфицирование мозговых оболочек;
- нагноение сдавливание зрительных (слуховых) нервов;
- окостенение кефалогематомы и необратимая деформация костей черепа.
В чем опасность травмирования головы?
Если травма тяжелая, последствия будут обязательно. Они зависят от поврежденного участка мозга, проявляются в том, что нарушаются определенные функции организма. Наиболее опасными считают проблемы, связанные с дыханием либо глотанием. В таких случаях лечение будет проводиться в реанимации с подключением к аппарату искусственного дыхания. Питание в это время через зонд либо внутривенно. В особо тяжелых случаях даже такие меры не помогут, и пациент может умереть.
После перенесения тяжелой черепно-мозговой травмы у ребенка могут диагностировать посттравматическую энцефалопатию. Проявления заболевания зависят от степени его тяжести, в частности, проблемы со сном, судороги, психозы, снижение интеллекта и др. Нередко развивается эпилепсия. При таких состояниях назначается противосудорожное лечение, которое будет проводиться постоянно.
Вследствие менее тяжелых травм могут нарушиться двигательные или когнитивные функции. Ребенок может перестать говорить, снижаются интеллектуальные способности. Успех выздоровления во многом зависит от правильности выбора реабилитационных мероприятий.
Иногда последствия травмирования головы проявляются даже через несколько лет. Учитывая то, что лобные доли головного мозга развиваются до 16-летнего возраста, когда в раннем возрасте ребенок получает ЧМТ, через достаточно большой промежуток времени могут появиться проблемы с функциями речи и мелкой моторикой.
Независимо от того, какими будут последствия полученной травмы головы, нельзя отказываться от наблюдения у невролога, который должен контролировать, как развивается ребенок, чтобы своевременно выявить отклонения от нормы
Это очень важно, чтобы своевременно подобрать корректирующие методы
Профилактика травм головы
Даже те дети, которые еще не умеют переворачиваться, могут добраться до края дивана и упасть. Поэтому родителям нужно позаботиться об их безопасности. Для этого ограничьте движение высокими подушками или постелите теплое одеяло на полу.
Пеленальный столик имеет совсем небольшую площадь. Поэтому на нем ни в коем случае нельзя оставлять ребенка без присмотра. Даже если вы просто отворачиваетесь, чтобы взять новый подгузник, придерживайте малыша рукой.
При покупке коляски обращайте внимание на высоту бортов, надежность креплений и наличие поясков безопасности. Во время гулянья не забывайте пристегивать ребенка и следите за его движениями в период бодрствования
Когда малыш начинает ходить, частые падения неизбежны. Поэтому нужно убрать из комнаты тяжелые стулья и прочно зафиксировать скатерть на столе. Края мебели следует обшить специальными мягкими уголками. Приобретите носочки с прорезиненными вставками, которые не будут скользить на паркете, а дверь в кухню и ванную комнату держите закрытой.
Во время передвижения в автомобиле всегда пристегивайте ребенка в детском кресле, а сами будьте внимательны на дороге и соблюдайте все правила движения.
По статистике, наибольшее количество детских травм головы происходит во время развлечений. Поэтому приучите ребенка надевать шлем при катании на скейте, роликах, велосипеде, а также на катке или лыжной трассе. Выполняя это правило, можно существенно сократить количество падений, а вместе с тем – число ушибов, синяков и более серьезных повреждений.
Автор статьи: Светлана Никифорова, источник статьи: www.medbooking.com
Как проявляется?
Родовую травму ШОП у маленького пациента можно заметить сразу после его рождения. К первым признакам травмы относят: появление отечности и красноты в области шеи, чересчур короткая или чересчур длинная шея, чрезмерная напряженность в мышечных тканях и на затылке, в то время как сама шея прибывает в травмированном состоянии.
Помимо заметных симптомов, к признакам повреждений относят расслабленность всего тела, хотя в порядке вещей, у малыша спустя месяц жизни должен появиться гипертонус. Дыхательный процесс у крохи осложнен, могут проявляться стоны, хриплости и прочие посторонние звуки. Область носа может стать синюшной.

Проявляться родовая травма может по-разному – все зависит от вида повреждения
У младенца можно заметить чрезмерную обеспокоенность, постоянную плаксивость, ночные крики, плохой сон, нежелание сосать грудь, регулярные срыгивания. В некоторых случаях выявляют сбой ритма сердца. Диагноз натальной травмы шеи может ставиться, лишь пройдя полное детальное обследования новорожденного. Проводят УЗИ, рентгенографию и допплерографию. После проведенного осмотра можно выставлять точный диагноз, определять степень травмы, уровень тяжести и характер поражения.
Доказательства поствакцинальных осложнений.
- Появление клинических симптомов после введения вакцины вовсе не означает, что именно вакцина вызвала эти симптомы. Последние могут быть связаны с присоединением какой-либо интеркуррентной инфекции, которая может изменить и утяжелить реакцию организма на прививку, а в ряде случаев способствовать развитию поствакцинальных осложнений.
- В таких случаях для доказательства причинной связи между вакцинацией и патологическим синдромом должно быть проведено тщательное расследование. Так, после введения живых вирусных вакцин наиболее доказанной эта связь является при выделении и идентификации вакцинного штамма от больного. Вместе с тем, после прививки живой полиомиелитной вакциной вакцинный штамм может выделяться из стула вакцинированного в течение нескольких недель, и поэтому появление в этом периоде клинических симптомов энцефалита вовсе не означает, что они обусловлены вирусом полиомиелита. Более надежным доказательством причинной связи в таких случаях может быть выделение вируса из естественно стерильной ткани или жидкости организма, таких как мозг или ликвор.
Причины
Образование кефалогематомы может быть связано и с плодом, и с матерью.
Причины, связанные с плодом:
- диабетическая фетопатия;
- крупный плод;
- предлежание плода, его неправильное положение;
- пороки развития (гидроцефалия);
- переношенный плод – кости в таком случае становятся слишком твердыми и не позволяют головке трансформироваться в процессе родов.
Причины, связанные с матерью:
- вакуум-экстракция плода и наложение акушерских щипцов – подобные методы применяются очень редко;
- дискоординация родовых сил;
- затяжной или стремительный родовой процесс;
- слишком узкий таз матери и широкая головка плода;
- перенесенные травмы таза, экзостозы тазовых костей;
- возраст роженицы старше 35 лет.
Возможно и гипоксическое происхождение кефалогематомы – она может возникнуть вследствие обвития или передавливания пуповиной, большого количества слизи в дыхательных путях ребенка, западения языка.
Что такое Кровоизлияние в мозг при родовой травме —
Родовая травма новорождённых — патологическое состояние, развившееся во время родов и характеризующееся повреждениями тканей и органов ребенка, сопровождающимися, как правило, расстройством их функций.
Внутричерепные кровоизлияния возникают вследствие повреждения сосудов головного мозга или в результате разрыва сосудов твердой мозговой оболочки.
Различают 4 основных типа внутричерепных кровоизлияний у новорожденных: субдуральные, первичные субарахноидальные, интра- и перивентрикулярные, внутримозжечковые. В их патогенезе основную роль играют травма и гипоксия.
Различные типы внутричерепных кровоизлияний, как и основные патогенетические механизмы их развития, могут сочетаться у одного ребенка, но в клиническом симптомокомплексе всегда доминирует один из них и клиническая симптоматика зависит, соответственно, не только от нарушения мозгового кровообращения, но и от его локализации, а также от степени тяжести механического повреждения головного мозга.
Частота внутричерепных кровоизлияния очень варьирует. Среди доношенных она сосгавляет 1:1000, у недоношенных с массой тела менее 1500 г доходит до 50%.
Как лечить острый тромбоз наружного геморроидального узла?
Возможности оперативного лечения
Существуют две основные операции для лечения острого тромбоза наружного геморроидального узла: удаление всего узла или только тромба из него. Первая операция называется экономная (частичная) геморроидэктомия (удаление только наружного геморроидального узла), вторая – тромбэктомия. Обе операции эффективны с точки зрения ликвидации болевого синдрома в течение 2-3 суток после их выполнения, однако после операции по эвакуации тромба чаще бывает рецидив (повторное возникновение тромба).
Экономная (частичная) геморроидэктомия тромбированного узла представляет собой рассечение кожи вокруг узла, его выделение и удаление вместе с тромбом. Операция может быть выполнена под местной анестезией.
После удаления геморроидального узла образуется небольшая раневая поверхность, которая может вызвать болевые ощущения, особенно во время дефекации. Но обычно боль гораздо менее выражена, чем при наличии тромбированнного узла, и лишь иногда требует приема таблетированных обезболивающих средств.
Тромбэктомия выполняется через разрез кожи над тромбом, после чего тромб удаляется и может быть наложено 1-2 шва на место разреза. Это вмешательство практически всегда выполняется под местной анестезией.
Консервативное лечение
Консервативное лечение (таблетки и местные средства – мази и свечи) направленно в основном на купирование болевого синдрома, вызванного тромбом, уменьшение отека и воспаления геморроидального узла, нормализацию частоты и качества стула. В аптеках представлено большое количество средств для лечения геморроидальной болезни, но все они примерно равны по эффективности и могут применяться для лечения острого тромбоза наружного геморроидального узла. Местные средства (мази и свечи) в основном обладают обезболивающим, противоспалительным действием. Топические средства с антикоагулянтным действием в лечении острого тромбоза эффективны только для временной профилактики возникновения новых тромбов или же при наличии в составе препарата обезболивающего компонента – для обезболивания. Таблетки используются также для обезболивания (нестероидные противовоспалительные, парацетамол) и нормализации венозного кровотока в малом тазу (в области прямой кишки), например флавоноиды. Кроме того, консервативное лечение проводится и после операции для устранения возможных послеоперационных симптомов. Схему консервативного лечения может определить только специалист, причем комбинацию препаратов лучше подбирать в каждом конкретном случае в зависимости от особенностей каждого пациента.
Противопоказания к вакцинации
- (Плановая вакцинация откладывается до окончания острых проявлений заболевания или обострения хронических заболеваний. При нетяжёлых ОРВИ, ОКИ прививки проводят сразу же после нормализации температуры.)
- К группам вакцин:
- Ко всем вакцинам – сильная реакция на предыдущую дозу. (Сильной реакцией считается подъём температуры свыше 40,0 градусов, в месте введения вакцины отёк и гиперемия диаметром более 8 см.)
- Живые вакцины – ИДС, (первичный иммунодефицит, иммуносупресия, злокачественные новообразования, беременность)
- К отдельным вакцинам:
- БЦЖ – масса ребёнка < 2000 гр., келоидный рубец после 1-й дозы
- АКДС – прогрессирующее заболевание нервной системы, афебрильные судороги в анамнезе (афебрильные судороги – это судороги при температуре тела менее 38, 5 градусов и которых не было до вакцинации)
- АДС, АДС-М – абсолютных противопоказаний нет
- ЖКВ (коревая) – тяжёлая реакция на аминогликозиды
- ЖПВ (паротитная) – анафилаксия к яичному белку
- Краснушная – анафилаксия к яичному белку
- Гриппозная — анафилаксия к яичному белку
А что если это баротравма?
Состояние, когда из уха ребенка идет кровь, вызывает панику у любого родителя. Такой симптом – однозначный повод отправиться к лору, ведь велика вероятность разрыва или надрыва барабанной перепонки.
Баротравма возникает вследствие сильного удара по уху, например о водную гладь, или после падения. Спровоцировать ее может также острый инородный предмет в ухе. Внутреннее давление стремительно изменяется. Барабанная перепонка сильно вибрирует и повреждается. Ребенок ощущает шум или треск в ушах, жалуется на ухудшение общего состояния.
Если произошел полный разрыв барабанной перепонки, возможна резкая потеря слуха, выраженное кровотечение и другие симптомы – вплоть до потери сознания. Незначительные надрывы могут протекать бессимптомно длительное время, однако поврежденный участок становится открытыми воротами для инфекций и отита. Поэтому оставлять без внимания механические травмы уха даже с небольшими кровотечениями опасно.

Кровотечение из ушной раковины – первый признак баротравмы
Диагностика
Гематома диагностируется при визуальном осмотре. Если кровоизлияние расположено глубоко под кожей, во внутренних органах, в суставе, то часто бывает очень сложно оценить его размеры и возможные последствия.
- УЗИ внутренних органов, суставов;
- и ;
- пункцию (прокол при помощи иглы): например, часто делают пункцию коленного сустава, если есть подозрение на то, что после травмы в нем скопилась кровь.
Наши врачи

Марина Виталий Семенович
Врач травматолог-ортопед, заведующий службой малоинвазивной травматологии и ортопедии
Стаж 36 лет
Записаться на прием

Зубиков Владимир Сергеевич
Врач травматолог-ортопед, доктор медицинских наук, врач высшей категории, профессор
Стаж 44 года
Записаться на прием

Третьяков Антон Александрович
Врач травматолог-ортопед
Стаж 8 лет
Записаться на прием

Самиленко Игорь Григорьевич
Врач травматолог — ортопед, врач высшей категории
Стаж 24 года
Записаться на прием

Полтавский Дмитрий Ильич
Врач травматолог-ортопед
Стаж 28 лет
Записаться на прием
Лечение
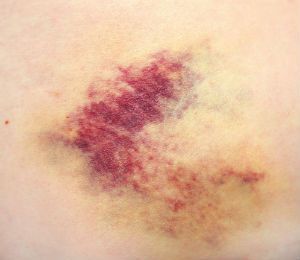
Небольшие синяки можно лечить консервативно: назначают физиотерапевтические процедуры, лекарственные препараты.
При больших скоплениях крови гематому лечат хирургическим способом: ее вскрывают, эвакуируют кровь или гной, промывают антисептиками и устанавливают дренаж. При необходимости назначают антибиотики.
При кровоизлиянии во внутренние органы часто приходится осуществлять хирургическое вмешательство, во время которого приходится не только удалять излившуюся кровь, но и останавливать кровотечение.
В многопрофильной клинике ЦЭЛТ работают опытные травматологи и хирурги, которые проводят операции при гематомах различной локализации. Современные методики, применяемые в нашей клинике, помогают обеспечить эффективное лечение и свести к минимуму риск осложнений.
Услуги ортопедии и травматологии в ЦЭЛТ
| Название услуги | Цена в рублях |
|---|---|
| Прием врача хирургического профиля (первичный, для комплексных программ) | 3 000 |
| Рентгенография органов грудной клетки (обзорная) | 2 500 |
| УЗИ мягких тканей, лимфатических узлов (одна анатомическая зона) | 2 300 |
- Хондромаляция
- Контрактура Дюпюитрена
Общая характеристика и типы ушибов (контузионных очагов) головного мозга
Контузионный очаг I типа
Ушиб I типа представляет собой участок вазогенного отека — гиподенсной зоны на КТ (стрелка рис. 3 и 4), на МРТ гиперинтенсивной зоны на Т2 и Flair,гипоинтенсивный по Т1 (стрелки на рис. 3 и 4) за счет локального повреждения гематоэнцефалического барьера с небольшим повреждением капилляров и возникновением петехиального пропитывания, которое можно визуализировать исключительно благодаря последовательностям градиентного эха (GRE), например Т2* (головка стрелки рис.4). При тяжелых ЧМТ контузионные очаги в первые 3-6 часов могут не возникать, однако при повторных исследованиях обнаруживаются ушибы. Во время динамического клинико-рентгенологического наблюдения на КТ и МРТ может быть выявлена эволюция ушибов I типа в ушибы II типа, а так же возможно развитие ушибов II типа в III тип.

Рис.3

Рис.4
Контузионный очаг II типа
Ушиб II типа представляет собой участок геморрагии — гиперденсной зоны на КТ (стрелка рис.5 и 6), окруженный зоной перифокального вазогенного отека — гиподенсным участком (головка стрелки рис.5 и 6). На МРТ участок геморрагии (стрелки, рис.5 и 6) имеет интенсивность сигнала в зависимости от фазы распада гемоглобина, в данном случае представлен острый контузионный очаг, имеющий гипоинтенсивный МР-сигнал по Т2 и Flair, изоинтенсивный по Т1 — от свежей крови в центре (цельные эритроциты содержащие диоксигемоглобин), окруженный перифокальным отеком, имеющим МР-сигнал, соответствующий жидкости — гиперинтенсивный по Т2 и гипоинтенсивный по Т1 (головки стрелок рис.5 и 6). Кровоизлияние хорошо визуализируется на Т2* (стрелка рис.6).

Рис.5

Рис.6
Контузионный очаг III типа
Ушиб III типа представляет собой внутримозговую гематому с перечисленными характеристиками: на КТ (рис.7 и 8) гематома (гипер- денсная зона), окруженный зоной перифокального вазогенного отека (гиподенсным участком). На МРТ (рис. 7 и 8) внутримозговая гематома имеет интенсивность сигнала в зависимости от фазы распада гемоглобина, в центре от крови, а перифокально от оте- ка белого вещества.

Рис.7

Рис.8
Сопутствующие изменения
Контузионные очаги сочетаются с субарахноидальным кровоизлиянием: на МРТ гиперинтенсивный МР-сигнал по Flair в бороздах и извилинах (стрелки на рис.9), на КТ гиперденсная кровь в бороздах и охватывающей цистерне (стрелки на рис.9). Сочетание с субдуральной гематомой (головки стрелок рис.9) и подапоневротическим кровоизлиянием (головки стрелок на рис.10), а так же с эпидуральной гематомой (стрелки рис.10).

Рис.9 Сочетание с САК и с субдуральной гематомой (Рис.9а). Сочетание с субдуральной гематомой (Рис.9б). Сочетание с подапоневротической гематомой (Рис.9в).

Рис.10 Сочетание с подапоневротической гематомой (Рис.10а). Сочетание с эпидуральной гематомой (Рис.10б). Сочетание с эпидуральной гематомой (Рис.10в).
Типичные участки локализации
Ушибы головного мозга располагаются преимущественно субкортикально, предпочтительно на полюсах лобных и височных долей, в местах где мозг ударяется о гребни костей — лобной или большого крыла клиновидной кости, что чаще возникает по противоударному типу травмирования (движения мозга в направлении противоположном движению черепа, например при падении на спину и ударом затылком о твердый предмет, а мозг в это время сталкивается с лобными и височными долями с лобной костью и большим крылом клиновидной кости).

Рис.11 Фронто-базально слева и субкортикально в височно-затылочной области справа (рис.11а). Фронто-базально слева и на полюсе правой височной доли (рис.11б). Субкортикально в височно-затылочной области справа (рис.11в).

Рис.12 Фронто-базально слева (рис.12а). Фронто-базально слева(рис.12б). В лобной доле слева(рис.12в).

Рис.13 В лобной доле слева и височной доле справа (рис.13а). В лобной и височной доле справа (рис.13б). Субкортикально в лобной доле (рис.13в).
Лечение
В большинстве случаев локтевой бурсит может быть излечен самостоятельно с помощью уменьшения нагрузки на локоть. Но в некоторых случаях требуется медицинское вмешательство вплоть до хирургического.
Консервативное лечение локтевого бурсита включает:
- Покой и изменение деятельности. Пациентам с локтевым бурситом необходимо избегать деятельности связанной с давлением на локоть. Ношение налокотников также может помочь защитить локтевую сумку от давления или дополнительного раздражения.
- Холод. Прикладывание холодных компресс к опухшему локтю в течение 20 минут два или три раза в день может помочь облегчить симптомы и уменьшить отек.
- Компрессия. Использование эластичного бинта обернутого вокруг пораженного сустава может помочь снизить отек.
- Элевация. Подъем локтя на уровень сердца или выше уменьшает приток крови и тем самым уменьшает воспаление.
Медикаментозное лечение. Нестероидные противовоспалительные препараты, такие как аспирин, ибупрофен (например Advil), напроксен (например, Aleve), и ингибиторы ЦОГ-2 (например, Celebrex) могут уменьшить отек и воспаление и облегчить боль, связанную с локтевым бурситом.
Аспирация. Аспирация опухшей бурсы с помощью иглы и шприца позволяет сразу же сбросить давление. Аспирация также проводится для тестирование жидкости на микробы. (Положительный тест будет означать, септический бурсит).
Инъекции кортикостероидов. Симптомы бурсита могут быть значительно уменьшены с помощью инъекции кортикостероидов. Кортикостероиды является мощными противовоспалительными препаратами, и введение их непосредственно в воспаленную бурсу, как правило, значительно уменьшают боль и отек. Тем не менее, инъекции кортикостероидов имеют потенциальные побочные эффекты, такие как инфекции и дегенерации кожи на локте. Таким образом, эти инъекции, как правило, назначаются при упорно текущих бурситах и не эффективности другого лечения.
Антибиотики. Септический бурсит локтевого отростка требует назначения антибиотиков. Выбор антибиотика зависит от того микроорганизма который является причиной инфекции (чаще всего золотистый стафилококк). У большинства людей с септическим бурситом лечение антибиотиками достаточно эффективно в некоторых случаях требуется госпитализация и внутривенное введение антибиотиков.