Лечение болезни шейермана-мау в германии
Содержание:
- Лечение: основные направления и методы
- Возможные послеоперационные осложнения
- Программа лечебных мероприятий
- Причины болезни и факторы развития
- Причины болезни Шейермана-Мау
- Постуральный кифоз
- Методы лечения кифоза
- Особенности патологии
- Осложнения и последствия заболевания
- Симптомы и признаки
- Профилактика
- Диагностика
- Профилактика
- Основные стадии течения болезни
- Врожденный кифоз
- Формы и механизм развития
- Диагностика
- Проявления кифоза
- Диагностика и лечение
Лечение: основные направления и методы
Все методы, применяемые для лечения юношеского кифоза, можно разделить на две большие группы – консервативные и хирургические. Выбор будет зависеть от состояния позвоночника, наличия или отсутствия сопутствующих проблем и общего состояния здоровья, а также динамики заболевания. В большинстве случаев рекомендуют менее рискованное и травматичное консервативное лечение. Особенно это касается начальной стадии, когда без врачебного осмотра деформация практически не заметна.
Консервативная терапия включает в себя целый спектр методик и разновидностей воздействия на позвоночник и мышечный корсет человека. Наиболее эффективными, позволяющими насколько возможно выровнять хребет, избавив его от компрессий, расслабить и избавить от спазмов мышцы и улучшить кровообращение, будут различные техники массажа. В эту же категорию входят мануальная терапия и лечебная физкультура. При этом ЛФК, сочетающая в себе растяжки и упражнения на укрепление мышц, дает возможность использовать внутренние силы организма для устранения причин и симптомов заболевания. При укреплении мышечного корсета позвоночник самостоятельно удерживает правильное положение, тем самым уменьшается риск усугубления искривления.
Чтайте также : Пятна на спине у ребенка: подробный список возможных причин
Из физических упражнений пациентам с синдромом Шейермана-Мау рекомендуют выбирать плавание, ходьбу, велосипедный спорт, йогу и другие виды активности на растяжку. Бег, любые виды прыжков и прочие виды деятельности, предполагающие риск компрессии, противопоказаны или сильно ограничены. Физическая активность должна подбираться с учетом конкретной степени поражения позвоночника и других индивидуальных особенностей здоровья. Поэтому даже занятия плаванием должны быть скорректированы тренером и тщательно продуманы.
Возможные послеоперационные осложнения
Любая операция сопряжена с риском, особенно операция на позвоночнике, так как хирургические действия совершаются в непосредственной близости от спинного мозга. Осложнения, если они, конечно же, возникнут, могут быть очень серьёзными. Операция может привести к ухудшению состояния, что, в свою очередь, может потребовать проведение ещё одной операции. Факторы риска и возможные осложнения лучше обсудить с врачом.
Возможные осложнения операции на позвоночнике:
- осложнения от анестезии;
- тромбофлебит;
- инфекция;
- повреждение спинного мозга;
- лёгочные проблемы;
- усиление болевой симптоматики;
- псевдоартроз.
Программа лечебных мероприятий
Болезнь Шейермана-Мау требует длительного комплексного подхода к лечению. Терапия проводится под руководством врача-ортопеда при участии невролога и нейрохирурга.
Лечебная физкультура
Лечебная гимнастика является основным и наиболее важным компонентом терапии болезни Шейермана-Мау. Обучение методике упражнений проводится под руководством опытного инструктора. В дальнейшем гимнастика выполняется самостоятельно в домашних условиях. Интенсивность нагрузок должна быть максимальной в первые два — три месяца, когда комплекс выполняется каждый день. По истечении вышеуказанного промежутка времени лечебные упражнения необходимо повторять через день. Продолжительность одного занятия — от сорока до девяноста минут.
Лечебная физкультура решает следующие задачи:
- гармоничное развитие мускулов позвоночного столба;
- увеличение мышечной массы ягодиц;
- расслабление длинных мышц спины и шеи;
- увеличение длины большой грудной мышцы;
- улучшение снабжения организма кислородом за счёт дыхательных упражнений.
Примерный комплекс упражнений
Ниже предлагается небольшой перечень упражнений, который можно дополнять или сокращать в зависимости от самочувствия и ощущений больного.
- Выполняется из коленно-кистевой позы. Упражнение, в народе называемое «Кошечка», заключается в поочерёдной смене прогибания и выгибания спины. Количество повторов — 10–15 раз.
- Выполняется из коленно-кистевой позы. Поочерёдно выпрямлять правую руку и левую ногу одновременно, и наоборот, одноимённую руку и ногу. Количество повторов — 10–15 раз.
- Из положения лёжа на животе поочерёдно поднимать левую руку и правую ногу, затем менять положение конечностей. Количество повторений — 10–12 раз.
- Из положения стоя необходимо поочерёдно делать выпад вперёд каждой ногой, спина при этом прямая. Количество повторов — 10–15.
- Из положения стоя необходимо поочерёдно делать боковой выпад, вес тела перенося на соответствующее колено. Количество повторов — 10–15 раз.
- Из положения лёжа на спине с упором на согнутые в коленях ноги необходимо таз оторвать от пола и поднять. Для усиления эффекта можно положить на низ живота тяжёлый предмет. Количество повторов — 10–15 раз.
- Для расслабления мышц шеи используются наклоны головы вверх, вниз и в стороны, повороты её влево и вправо. Количество повторов — 10–15 раз.
- Для расслабления мышц поясницы из положения лёжа на спине используется потягивание согнутых в коленях ног с фиксацией позы на 3–5 секунд. Количество повторов — 8–10 раз.
- Растяжке мышц груди способствует следующее упражнение: в положении сидя кисти рук поместить на затылок и стараться свести лопатки вместе. Количество повторов — 8–10.
Фотогалерея: лечебная гимнастика при болезни Шейермана-Мау

«Кошечка» —поочерёдное прогибание и выгибание спины для укрепления мышц позвоночника

Укрепление ягодичных мышц необходимо при кифозе

Растяжка грудных мышц препятствует усилению кифоза

Укрепление мышц ягодиц — обязательный компонент лечебной физкультуры

Боковой выпад — отличный способ укрепления ягодичных мышц

Повороты и наклоны головы — основной метод расслабления мышц шеи

Для расслабления мышц поясницы нужно подтянуть колени к груди, обхватить их руками и покачаться на коврике

Крепкие, сильные мышцы позвоночника составляют основу мышечного корсета туловища и удерживают спину в правильном положении
Комплекс упражнений для позвоночника — видео
Массаж
Лечебный массаж является методом терапии, который способен исправить патологический тонус различных видов мышц при болезни Шейермана-Мау. Кроме того, массирующие воздействия позволяют ускорить кровообращение, улучшить питание мышц и нервов. Для достижения эффекта лечебный массаж проводится двумя курсами в год по 8–10 процедур в каждом.
Изменение образа жизни
При болезни Шейермана-Мау крайне необходимо создать себе комфортное и удобное рабочее место. Физическая нагрузка должна быть строго дозированной без отягощений.
Хирургическое лечение
Оперативное лечение показано при высоких степенях грудного кифоза и осуществляется врачом-нейрохирургом. Целью вмешательства является укрепление позвоночного столба при помощи металлических конструкций различного вида (крючки, штифты, стержни). Вид хирургического доступа и метод анестезии подбирается индивидуально.

Оперативное лечение — эффективный метод исправления запущенной деформации позвоночника
Причины болезни и факторы развития
Специалисты не могут назвать точные причины заболевания. Большинство врачей сходятся во мнении, что в развитии юношеского кифоза ведущую роль играет наследственность. По статистике, у детей, чьи родители страдают от болезни, вероятность возникновения патологии гораздо выше.
Датский рентгенолог Шейерман, впервые описавший патологию, причиной клиновидной деформации тел позвонков называл омертвение (некроз) структур, образованных гиалиновым хрящом и находящихся между позвонками и межпозвонковыми дисками. Эти структуры называются замыкательными пластинками. Омертвение происходит по причине нарушения кровоснабжения костной ткани позвонков. В результате кость растёт неравномерно и происходит деформация позвонковых тел.
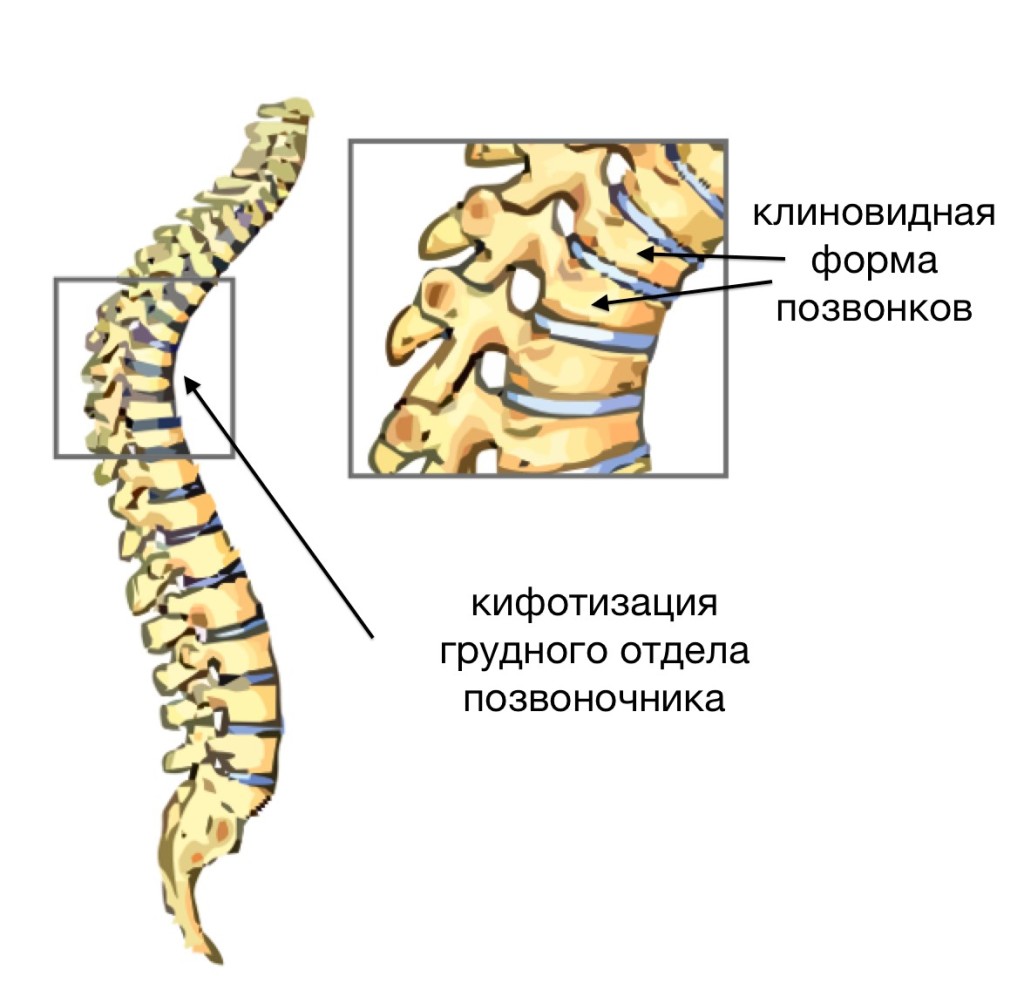 Основная причина искривления позвоночного столба при Шейерман-Мау — это клиновидная деформация грудных позвонков
Основная причина искривления позвоночного столба при Шейерман-Мау — это клиновидная деформация грудных позвонков
Помимо этой причины, современные специалисты называют следующие пусковые механизмы:
- травма зон роста костной ткани позвонков;
- изменение структуры костей — приводит к снижению прочности тел позвонков, микропереломы вызывают их деформацию;
- нарушение нормального формирования костной ткани в разных участках позвонков: усиленный рост в заднем отделе, и недостаточный в переднем;
- неправильное развитие и функционирование околопозвоночных мышц, из-за чего некоторые позвонки страдают от повышенного мышечного воздействия, в результате происходит медленная деформация позвоночного столба.
Предрасполагающими факторами являются изменения гормонального фона и обменных процессов в период полового созревания.
Причины болезни Шейермана-Мау
Юношеский кифоз грудного отдела позвоночника – заболевание, точные причины которого не установлены в настоящий момент. Существуют лишь гипотезы, объясняющие возникновение этой патологии опорно-двигательного аппарата:
- Остеопороз позвонков – разрежение костной ткани вследствие обменных нарушений, изменения гормонального фона при пубертате (в переходном возрасте).
- Асептический некроз замыкательных пластинок. Костная ткань состоит из клеток и межклеточного вещества, которые могут омертветь и деформироваться.
- Генетическая предрасположенность.
- Микротравмы в ростковых зонах позвонков.
- Неравномерный рост костной ткани в основном за счет задних частей позвонков.
- Проблемы с мышцами, окружающими позвоночный столб.
Эти причины могут привести к деформации позвоночника, его искривлению, снижению способности к амортизации при ходьбе, физических нагрузках.
Пубертатный период – время интенсивного роста, гормонального всплеска. Возникновение остеопороза может быть спровоцировано ухудшением обмена кальция, нарушением его всасывания в кишечнике, резорбции в почечных канальцах. Кальциевый обмен регулируют гормоны щитовидной (кальцитонин) и паращитовидных (парат-гормон) желез. При их дисфункциях возникают проблемы с костной тканью, особенно во время интенсивного роста.
Избыток парат-гормона и недостаток кальцитонина приводит к вымыванию минералов из кости, оссификации и уплотнению тканей, обызвествлению внутренних органов и связок, сосудов (ранний атеросклероз). Парат-гормон повышается при дефиците кальция в питании, наличии заболеваний пищеварительной системы, нехватке витамина Д. Неравномерный рост, возможно, связан с плохим кровоснабжением.
Постуральный кифоз
Постуральный кифоз иногда называют «закругленной спиной» — это результат неправильной осанки. Такое бывает в подростков возрасте и у молодых. Сутулость в положении стоя или сидя вызывает наклон позвоночника вперед. Постуральный кифоз часто сопровождается гиперлордозом в поясничном отделе. Позвоночник и в норме имеет некоторый изгиб вовнутрь в поясничном отделе. Гиперлордоз компенсирует грудной кифоз и наклон позвоночника в грудном отделе вперед. Постуральный кифоз корректируется самопроизвольно когда человек лежит на ровной поверхности или при гиперэкстензии позвоночника. При рентгеновском исследовании не отмечаются изменения позвонков так как деформация и изменения структуры позвонков не характерны для этого вида кифоза. Постуральный кифоз хорошо поддается лечению с помощью обучения правильной осанки (умения правильно сидеть и стоять). Корсетирование как правило не требуется. Упражнения укрепляющие мышцы спины могут очень способоствовать в корректировке осанки.
Методы лечения кифоза
 Консервативные методы в первую очередь используются при лечении кифоза. Они включают в себя:
Консервативные методы в первую очередь используются при лечении кифоза. Они включают в себя:
- Физические упражнения (ЛФК),
- Физиотерапия,
- Медикаментозное лечение,
- Корсетирование.
При наличии остеопороза необходимо корректировать это состояние что поможет приостановить прогрессирование дегенеративного кифоза. Этого можно достигнуть комбинируя прием препаратов кальция гормнозаместительной терапии и щадящих физических нагрузок. Физиотерапия помогает уменьшить воспалительные процессы уменьшить болевые ощущения увеличить объем движений. Корсеты обычно полезно использовать в подростковом возрасте ежедневно в течении нескольких часов что помогает притормозить прогресс кифоза.
Особенности патологии
Начальная стадия болезни характеризуется практически полным отсутствием неврологической симптоматики. Она развивается лишь, когда патология разрастается до размеров, затрагивающих анатомию позвоночника (защемляет спинной мозг, нервы, давит на межпозвоночный диск). Это начинает происходить при достижении очага образования величины сантиметр и более. Поскольку патология развивается из микроскопического узелка (так называемый узелок Шморля), на первоначальной стадии обнаружить ее симптомы практически невозможно.
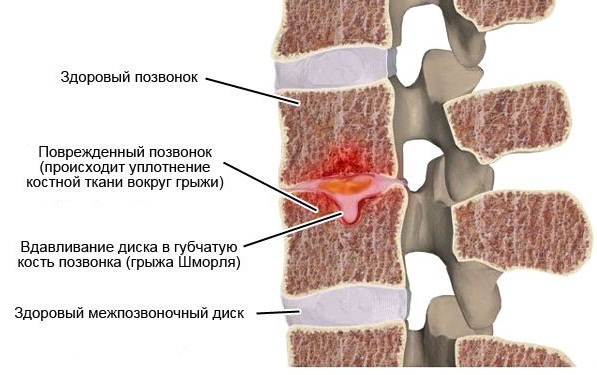
Заболевание никак не проявляется, пока грыжа не увеличится до критических размеров
Почему возникает грыжа Шморля
Если говорить о грудной зоне позвоночника, то вертикальная разновидность грыжи возникает здесь по следующим причинам:
- наследственность — переданная генетически врожденная слабость ткани костей и хрящей;
- разница в росте скелета и мягких тканей, когда скелет формируется медленнее, чем мягкие ткани, и в губчатом теле позвонков образуются пустоты;
- травма, вследствие которой происходит механическая деформация межпозвоночного диска;
- изменения, возникающие с возрастом, когда наблюдаются дегенеративные процессы из-за снижения прочности костей и эластичности тканей.
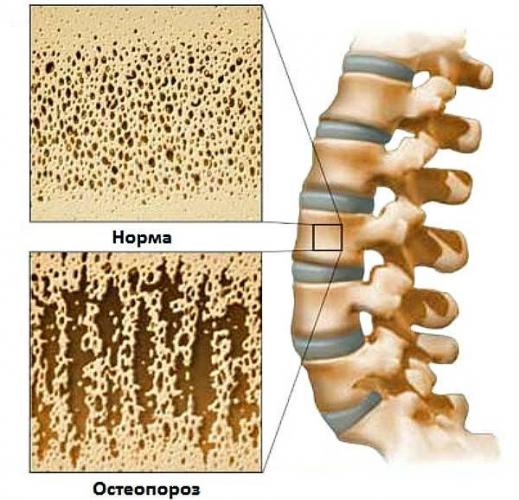
Причиной грыжи Шморля у людей пожилого возраста часто является снижение плотности костной ткани — остеопороз
Данные факторы непосредственно влияют на возможность образования грыжи Шморля в грудном отделе. Одновременно с этим стоит заметить, что патология редко возникает у полностью здорового человека, ведущего активный образ жизни. Имеется ряд сопутствующих факторов, способствующих возникновению вертикальной грыжи и усугублению состояния пациента.
-
Недостаточное или неполноценное питание.
- Пониженная физическая активность.
-
Сидячая работа и малоподвижный образ жизни.
- Слишком большие нагрузки на позвоночник (профессиональный спорт или регулярное поднятие тяжестей).
-
Наличие эндокринных заболеваний, таких как сахарный диабет, гипотиреоз, синдром Кушинга.
- Патологии, сопровождающиеся нарушением кровообращения в позвоночных артериях.
- Активный рост в детском и юном возрасте, когда хрящевая дисковая ткань развивается быстрее, чем позвоночная костная.
-
Избыточная масса тела, влекущая ожирение.
Ортопедические стулья
Процесс формирования
Каким образом формируется грыжа Шморля? Заболевание зарождается в тот момент, когда на позвоночную кость начинает давить хрящ межпозвоночного диска. Этого давления костная ткань не выдерживает и проваливается, образуя микроскопический компрессионный перелом. Этот процесс проходит безболезненно и в большинстве случаев остается незамеченным. Но со временем хрящевое выпячивание увеличивается в размерах.
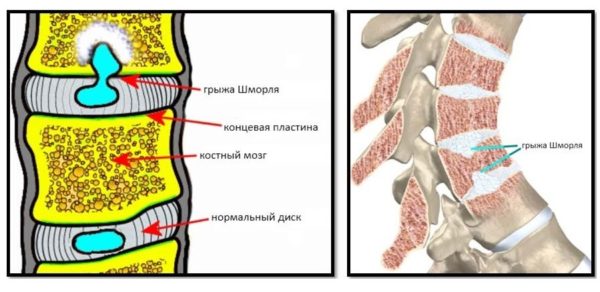
Под давлением замыкательные пластины повреждаются, и хрящ проникает в полости костной ткани позвонков
Из-за активного роста тканей и скелета у подростка образовавшаяся полость в кости начинает быстро увеличиваться в размерах, а межпозвоночный диск проваливается практически полностью. Помимо собственной патологии, грыжа Шморля служит предрасполагающим фактором для образования горизонтальных грыж и такого заболевания, как остеопороз. Также у пациентов с вертикальной грыжей наследственного типа она может быть множественной и сложно поддающейся лечению.
Множественная грыжа наследственного типа сложнее всего поддается лечению
Осложнения и последствия заболевания
В тяжёлых случаях болезнь приводит к деформации, именуемой в народе горбом. Такое состояние вызывает смещение и нарушение работы практически всех внутренних органов, в том числе малого таза и брюшной полости. Больной страдает от сильных болей в спине, конечностях, груди, животе. Суженная грудная клетка и сведение плеч приводит к уменьшению жизненной ёмкости лёгких, что грозит развитием сердечно-лёгочной недостаточности.
Осложнения со стороны позвоночника:
- протрузии (выпячивание ткани межпозвоночного диска без разрыва фиброзного кольца) и грыжи дисков;
- спондилёз;
- спондилоартроз.
В крайне редких случаях, если больной совсем не получал медицинской помощи, заболевание может приводить к инвалидности. Компрессия (сдавление) спинного мозга приводит к нарушению движения конечностей, частичному параличу, парестезии (расстройство чувствительности).
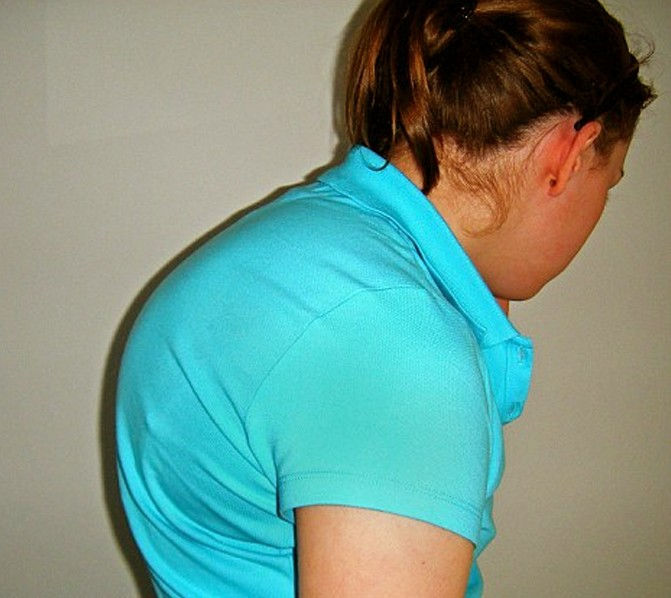 Если кифоз не лечить, развивается стойкая деформация позвоночника с нарушением работы внутренних органов
Если кифоз не лечить, развивается стойкая деформация позвоночника с нарушением работы внутренних органов
Симптомы и признаки

Признаки и симптомы заболевания появляются в возрасте от 10 до 16 лет, когда идет активная фаза роста позвоночника.
Диагностировать заболевание на ранних сроках достаточно сложно, ведь искривление заметно не сразу и не вызывает выраженного болевого симптома.
Выявляется заболевание тогда, когда уже есть значительное выпячивание грудной клетки
и пациент чувствуетострые боли в районе лопаток.
Нередко кифоз сочетается со , но деформация нервных окончаний не начинается, а вся нагрузка переходит на грудную клетку, вследствие чего затрудняется дыхание и работа сердца.
Вершина изгиба кифоза локализуется чаще всего в 7-9 позвонках груди или 10 грудного и 1-го поясничного. Угол искривления может достигать максимально 75 градусов
, при норме до 30 градусов.
Под воздействием увеличенной нагрузки происходит перенапряжение мышц и связок уплотняется поясничный лордоз, таким образом, спина становиться визуально плоской, а грудь чрезмерно выпяченной.
О симптомах и причинах развития лордоза, а также о его лечении и профилактике читайте на нашем сайте.
К симптомам заболевания можно отнести:
- боли между лопатками;
- изменение осанки;
- последствия травм (ушибов и переломов);
- паралич мышц;
- затруднение дыхания.
Если вы заметили визуальные изменения или ребенок жалуется на боли в спине, то это повод срочно обратиться к хирургу и неврологу.
Профилактика
Поскольку осанка начинает формироваться с раннего детства, родители должно внимательно следить, чтобы ребенок не сутулился и держал спину ровно. Дополнительно рекомендуется осуществлять следующие профилактические меры:

- избегать чрезмерных нагрузок на позвоночный хребет;
- не носить тяжелые предметы, поскольку идет сильная нагрузка на позвоночник;
- придерживаться здорового питания (употреблять витаминные комплексы);
- заниматься спортом, который укрепляет мышцы груди и спины, например, водным поло;
- не менее 1 раза в год обследоваться у врача-ортопеда;
- спать на ортопедическом матрасе средней жесткости.
Диагностика
Чтобы установить правильный диагноз, врач изначально проводит подробный опрос пациента, который должен изложить историю заболевания. Обязательно нужно вспомнить обо всех травмах, объяснить, какой образ жизни ведет пациент, какой у него уровень физической активности и др
Важно также обязательно учесть наследственный фактор
Следующим шагом врача будет полное физикальное обследование пациента с целью определения функциональных нарушений. Благодаря проведению рентгеновского обследования можно определить наличие грыж и изучить подробнее величину углов отклонения от оси. Если у больного также присутствуют выраженные неврологические симптомы, ему проводится МРТ.
Профилактика
Если грыжа Шморля ничем не осложнена, не имеет интенсивного роста и не доставляет болевых ощущений, она считается заболеванием с благоприятным прогнозом. Для того, чтобы вести полноценный и вполне здоровый образ жизни, имея данное заболевание, пациент должен соблюдать определенные правила.
-
Полноценно питаться, чтобы в меню были блюда, содержащие как белки, так и углеводную составляющую, жиры и минеральные соли.
-
Вести активную жизнь, не засиживаться, соблюдать осанку, делать зарядку и заниматься спортом, плавать в бассейне, можно заниматься бегом.
-
Не перегружать позвоночник физически и долго не находиться в статике.
Цены на ортопедическую спортивную обувь
Как следует из всего вышесказанного, угрожающей жизни патологией грыжа Шморля не является, но если заболевание не контролировать, а, при необходимости лечения, не лечить, может проявиться в сильной степени болевой синдром и нарушиться двигательная функция. Поэтому при первых симптомах или случайном обнаружении узлов Шморля необходимо обращение к врачу, лечение и контроль заболевания.
Основные стадии течения болезни
Врачи выделяют следующие стадии юношеского дорсального кифоза:
- Латентная (8-15 лет). В данной стадии ребенок не жалуется на изменения в здоровье. Периодические боли после физической нагрузки быстро проходят и «списываются» на усталость. При внешнем осмотре врач может обнаружить уплощение поясничного лордоза и увеличение грудного кифоза. Наблюдается положительный тест на подвижность позвоночника: при наклоне вперед ребенок не достает до пола;
- Ранняя (с 15 до 20 лет). Стадия сопровождается неврологическими проявлениями (люмбалгия, компресссионный синдром). Боли в пояснице и верхней части спины появляются периодически или существуют постоянно;
- Поздняя (после 25 лет). В данную стадию появляются грозные осложнения с формированием дистрофических изменений в позвоночном столбе. Появляется спондилез, фиксированный гиперлородоз, лигаментоз, спондилоартроз (заболевания с отложением кальция в связках, нарушением подвижности в позвоночных суставах и увеличением физиологических изгибов позвоночника).
Врожденный кифоз
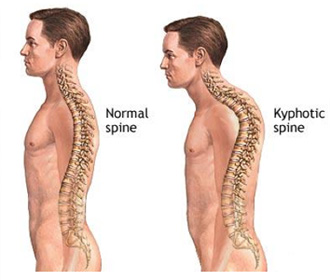 Врожденный кифоз означает что человек рождается с дефектом формирования позвоночника. В таких случаях кифоз бывает крайне выражен. Такой выраженный кифоз может стать причиной паралича нижних конечностей (также как при травме или инфекциях). Врожденный кифоз нередко (20-30%) сопровождается аномалиями развития мочевыделительной системы. Если возникает подозрение на врожденный кифоз то необходимо дообследование (УЗИ почек, урография, рентгенография, МРТ).МРТ и рентгенография помогают выявить отклонения в развитии позвоночника и его структур 3D компьютерная томография дает возможность визуализировать позвоночник в 3мерном режиме. Деформации при врожденном кифозе как правило лечатся хирургическим путем. К сожалению малоэффективны при этом виде кифоза. Раннее хирургическое вмешательство дает хорошие результаты и может остановить прогрессирование заболевания.
Врожденный кифоз означает что человек рождается с дефектом формирования позвоночника. В таких случаях кифоз бывает крайне выражен. Такой выраженный кифоз может стать причиной паралича нижних конечностей (также как при травме или инфекциях). Врожденный кифоз нередко (20-30%) сопровождается аномалиями развития мочевыделительной системы. Если возникает подозрение на врожденный кифоз то необходимо дообследование (УЗИ почек, урография, рентгенография, МРТ).МРТ и рентгенография помогают выявить отклонения в развитии позвоночника и его структур 3D компьютерная томография дает возможность визуализировать позвоночник в 3мерном режиме. Деформации при врожденном кифозе как правило лечатся хирургическим путем. К сожалению малоэффективны при этом виде кифоза. Раннее хирургическое вмешательство дает хорошие результаты и может остановить прогрессирование заболевания.
Формы и механизм развития
Остеохондропатия может протекать в классической (стандартной) или атипичной формах. В первом случае наблюдается S-образное искривление позвоночного столба в передне-задней плоскости. При этом в поясничном отделе чаще всего формируется так называемое противоискривление.
Атипичная форма отличается локализацией: в грудном отделе позвоночника физиологический изгиб сглаживается, а в поясничном возникает S-образный кифоз.
Кифотическое искривление прогрессирует медленно и на ранних стадиях проявляется лишь ухудшением осанки и незначительной болью в районе лопаток. Постепенно позвоночный изгиб увеличивается и может достигать величины в 75°, тогда как в норме его угол составляет от 20 до 40°.
Такое искривление приводит к увеличению нагрузки и спазмам в мышцах поясницы, в результате чего нарушается кровообращение в нижних конечностях. Позвоночный столб также испытывает повышенное давление, поэтому фасеточные суставы смещаются, что влечет защемление кровеносных сосудов и спинномозговых нервов.
В грудном сегменте насчитывается 12 позвонков, которые формируют заднюю стенку грудной клетки. Это самый длинный, но и самый стабильный отдел, обладающий наименьшей подвижностью.
Межпозвонковые грудные диски наиболее тонкие, их толщина меньше ¼ высоты позвонков, что является одной из причин малой подвижности. Движения ограничиваются ребрами и остистыми отростками, которыми они крепятся к позвоночнику. Остистые отростки и ребра соединены посредством фасеточных суставов и расположены по принципу черепицы – конец одного заходит под основание другого.

Позвоночный канал, образованный дугами позвонков, в грудном отделе очень узкий, и поэтому даже небольшие образования – грыжи, опухоли или костные наросты – вызывают защемление нервов и спинного мозга.
Когда в подростковом возрасте рост костей усиливается, а мышечные волокна растягиваются, позвонки с 7-го по 9-й начинают деформироваться. По мере роста ребенка эти изменения нивелируются, но при болезни Шейермана форма позвонков напоминает неправильный треугольник.
Это означает, что под воздействием внешних или внутренних факторов позвонки не смогли восстановиться. Дальнейшее развитие процесса, особенно в старшем возрасте, нередко приводит к различным осложнениям.
Диагностика
Сначала врач опрашивает и осматривает больного, выясняет насколько отягощена наследственность. Выполняют рентгенографическое обследование. Для максимального дополнения картины патологии применяют компьютерную и магнитно-резонансную томографию. Также применяется электромиографическое исследование. Лечить пациента будут специалисты ортопедии, нейрохирургии (при грыжах), пульмонологии (если деформирована грудная клетка и нарушена работа легких), кардиологии (при проблемах с сердцем и сосудами).

Снимок покажет кифоз грудного позвоночного сегмента с отклоненным углом больше 45º, позвонки имеют форму клина, могут наблюдаться грыжи Шморля
Проявления кифоза
Самые ранние проявления болезни родители могут заметить, когда подросток начинает сутулиться и у него ухудшилась осанка. Латентная фаза характеризуется началом слабовыраженных болей между лопатками, главным образом после нагрузки. После долгого пребывания в сидячем положении, ребёнок замечает дискомфортные ощущения в верхней части спины и пояснице. Позвоночник медленно деформируется: увеличивается угол грудного изгиба или спина остаётся плоской с очень сильным изгибом вперёд (лордозом) в пояснице. Позвоночник теряет прежнюю подвижность — больной не в состоянии при наклоне дотянуться прямыми руками до пола.
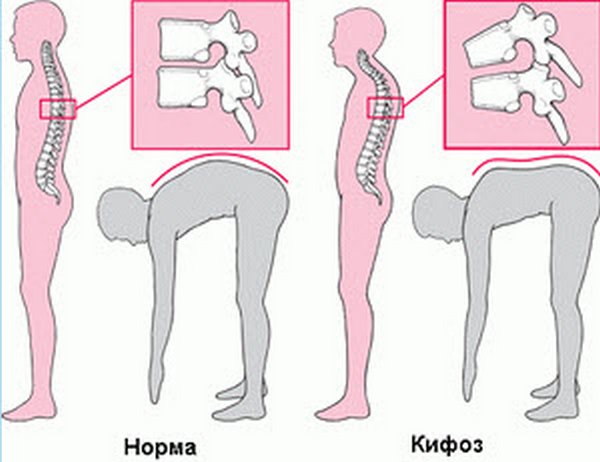 Для юношеского кифоза характерно нарушение подвижности позвоночника — больной не в состоянии дотянуться руками до пола при наклоне
Для юношеского кифоза характерно нарушение подвижности позвоночника — больной не в состоянии дотянуться руками до пола при наклоне
В ранней стадии присоединяются неврологические проявления: боли становятся постоянными и более выраженными, усиливаются после напряжения. Болят мышцы живота, спина в верхней части и пояснице, больной чувствует постоянную тяжесть и дискомфорт в спине. Болевой синдром вызывает компрессия (сдавливание) спинномозговых нервов изменёнными позвонками. В этой фазе формируются грыжи Шморля. Искривление позвоночника становится очень заметным.
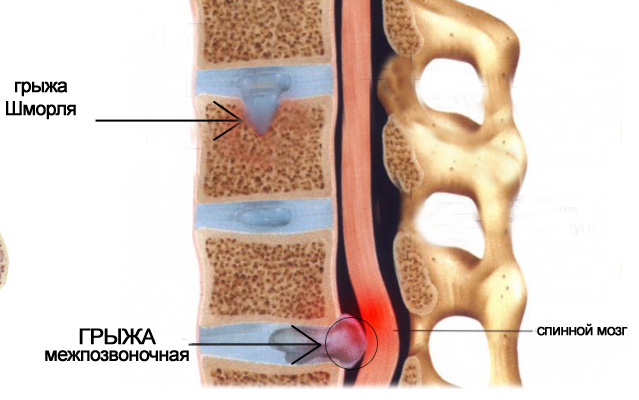 Во второй стадии происходит образование грыж Шморля — одного из диагностических признаков болезни
Во второй стадии происходит образование грыж Шморля — одного из диагностических признаков болезни
Поздняя стадия у больных старше 20 лет характеризуется развитием осложнений: остеохондрозом, множественными грыжами, спондилёзом (разрастанием костной ткани по краям позвонков), спондилоартрозом (поражением суставов позвоночника), сколиозом, лордозом. Деструктивные процессы в позвоночнике происходят очень быстро, иногда сдавление спинномозговых нервов приводит к снижению чувствительности и ограничению движения конечностей. Больной страдает от сильных постоянных болей в спине, которые могут отдавать в руки и грудь. Нарушение работы органов из-за изменения формы грудной клетки проявляется одышкой, быстрой утомляемостью, нарушениями ритма сердечных сокращений.
Диагностика и лечение
Для врача важно выяснить начало заболевания, наличие сопутствующих заболеваний, наличие этого заболевания у родственников. Кроме того, важен осмотр, позволяющий увидеть наличие деформации
Наиболее достоверно рентгенологическое исследование. Рентген позволяет дифференцировать кифоз Шейермана-Мау с нарушением осанки (нет нарушения формы позвонков). При кифозе Шейермана характерна деформация не менее трех позвонков. И часто наличие узлов Шморля. Аналогичные изменения бывают при подагре в старшей возрастной группе, Болевой синдром четко коррелирует со степенью деформации.
Консервативные методы лечения направлены на сохранение функциональности позвоночника. В основном, консервативное лечение заключается в лечебной гимнастике, щадящих занятий на тренажерах и корсетировании. Физические упражнения за счет создания мышечного корсета позволяют улучшить биомеханику позвоночника. Корсеты при длительном ношении (в течение 2 лет) позволяют в подростковом возрасте уменьшить угол искривления. Корсеты можно использовать и у пожилых пациентов, чтобы поддержать позвоночник и уменьшить боль, но это не будет влиять на угол искривления у этих пациентов. При наличие болей можно использовать физиотерапию.