Озноб
Содержание:
- Первая помощь и лечение
- Виды сильной боли в спине, отдающей в ноги
- Когда необходимо обращаться к врачу для лечения боли в спине
- Почему развивается
- Профилактика
- Острая боль после падения или ушиба
- Классификация болевого синдрома
- Причины, почему после сна болит спина в области поясницы
- Диагностика
- Диагностика болей в пояснице у женщин
- Диагностика и лечение
- Причины боли
- Ситуации, в которых необходимо как можно быстрее обратиться к врачу
- Немедикаментозное лечение: пассивный отдых и повседневная активность
- Лечение боли в пальцах
- Теория доктора Сарно
- Как сбить давление быстро таблетками
- Локализация болей в области поясницы
Первая помощь и лечение
Если человек после падения жалуется на сильную острую боль в нижней части спины, не может наклониться вперед или назад, необходимо принять меры для оказания первой помощи. Больного следует уложить на жесткую или полужесткую горизонтальную поверхность (максимально ограничить подвижность) и приложить холодный компресс к месту ушиба. Для этого можно использовать грелку со льдом или кусок замороженного мяса из морозилки.

Пузырь со льдом
Чтобы избежать переохлаждения органов малого таза, источник холода необходимо поместить в кусок плотной ткани. Держать компресс нужно не более 15-20 минут. Если боль не проходит, можно повторить процедуру через такой же интервал времени.
В качестве обезболивающих и противовоспалительных средств рекомендуется использовать мази и гели из группы НПВС: «Диклофенак», «Вольтарен», «Ибупрофен», «Кеторол».

«Диклофенак»
При синяках, кровоподтеках и гематомах показано использование ангиопротекторов, например, троксерутина. Препараты данной группы способствуют восстановлению поврежденных сосудов, повышают эластичность капиллярных стенок, снимают воспаление и устраняют отек в месте ушиба.
«Троксерутин»
Аналогичным действием обладает гепариновая мазь. Наносить данные препараты рекомендуется от 2 до 4 раз в сутки (можно комбинировать с НПВС).
Гепариновая мазь
При сильном воспалении врач может назначить курс гормональной терапии (в виде мазей или инъекций). Самые назначаемые препараты данной группы:
-
«Гидрокортизон»;
- «Дексаметазон»;
-
«Преднизолон»;
- «Кортизон».
Если боль слишком сильная, резко ограничивает способность человека к передвижению и самообслуживанию, необходимо вызывать «скорую помощь».
В качестве методов диагностики используются рентгенография, магнитно-резонансная томография, а также лабораторное обследование (анализы крови и мочи). При подозрении на повреждение спинного мозга пациенту может быть назначена спинномозговая (люмбальная пункция), необходимая для исследования ликвора (спинномозговой жидкости, циркулирующей в субарахноидальном пространстве).
Виды сильной боли в спине, отдающей в ноги
Описывая, о чем говорит боль в спине, хотим сделать акцент на этом ощущении с иррадиацией в ноги. Обычно оно имеет место при поражении нервных корешков – когда они ущемляются спазмированной мышцей или повреждаются остеофитами, однако в зависимости от особенностей характера дискомфорта можно найти связь и с другими патологиями.
Сильные боли
Отдают в ноги, заднюю часть стопы, иногда – затрагивают крестцовый отдел позвоночника. В большинстве случаев они вызваны сжатием седалищного нерва волокнами спазмированной грушевидной мышцы, усиливаются при наклонах, ходьбе, во время кашля. Если сжатие сохраняется длительно, возможны атрофические процессы в ягодичной мышце на стороне поражения.
Также в основе этого симптома может лежать остеохондроз. Сопровождается онемением конечностей и чувством ползания мурашек.
Острые боли
Возникающие внезапно, отдающие на внешнюю сторону бедра, они – проявление дебюта межпозвонковой грыжи или невропатии латерального кожного нерва бедра. Характеризуются также чувством жжения, онемения, покалывания, ползания мурашек, слабостью мышц бедра.
Тянущие, ноющие боли
Если они отдают в ягодицу и бедро, значит, свидетельствуют о возможном наличии в поясничном отделе межпозвонковой грыжи, протрузии диска, анкилозирующем спондилоартрите, подостром воспалении седалищного нерва, реже – об опухоли спинного мозга.
Хронические боли
Также являются следствием вторичного повреждения седалищного нерва при дегенеративно-дистрофических заболеваниях пояснично-крестцового отдела позвоночника, протрузиях или грыжах межпозвонковых дисков. Становятся более интенсивными после физической нагрузки на поясницу, длительного пребывания в положении сидя или лежа на неудобной поверхности, при малоподвижном образе жизни.
Перемещенные боли
Еще их называют отраженными. Возникают вторично, при локализации патологического процесса в органах малого таза – яичниках, маточных трубах у женщин, простате – у мужчин, а также в случае поражения органов мочевой системы или прямой кишки.

Когда необходимо обращаться к врачу для лечения боли в спине
Необходимо немедленно обратиться в клинику в таких случаях:
- спазмолитики, анальгетики приносят временное облегчение или вовсе не помогают;
- боль в пояснице острая, иррадиирует в ягодицу, ногу, мешает нормальной двигательной активности;
- появляется скованность, после наклона вперед тяжело разогнуть спину;
- смена положения тела не способствует уменьшению боли;
- болевой синдром сохраняется на протяжении 2-3 дней, проявляется даже в ночное время.
Поясничный болевой синдром – признак огромного количества патологий, включая достаточно серьезные. В любом случае требуется консультация доктора. Если у вас периодически или регулярно появляется боль в спине, запишитесь на прием к неврологу в медицинский центр «СмартМед», позвонив по телефону +78633332174.
Статьи и новости
Почему развивается
Впервые понятие неврастении ввел американский врач Георг Бирд в 1869 году. Затем случаи заболевания были выявлены в Германии и Франции. В России о расстройстве узнали в 1899 году. В то время оно описывалось как состояние периодической усталости в юношеском возрасте. Постепенно признаки неврастении ограничили более узкими рамками.
Главной причиной расстройства становится стресс и переутомление. Стресс может быть:
- одномоментным, но высокой интенсивности – смерть близкого человека, потеря работы, развод.
- систематическим, но меньшей интенсивности, например, уход за тяжелым больным, психологический прессинг со стороны начальника и другие повторяющиеся конфликты, неспособность найти выход из сложившейся ситуации.
Особая роль отводится переутомлению, как физическому, так и умственному, а также дефициту сна и эмоциональному напряжению.
Важным звеном является способ мышления человека, манера поведения и сложившаяся система ценностей, поскольку нередко нервное напряжение, переживания возникают на фоне идущих вразрез потребностей и возможностей больного с реалиями действительности. Однако в данной ситуации стоит учитывать уровень адаптивности к изменяющимся условиям, ведь каждый человек реагирует на одно и то же обстоятельство по-разному: кто-то справляется легко, практически без усилий, другой испытывает большие сложности и напряжение.
Таким образом, причиной неврастении становятся состояния, приводящие к дисгармонии нервной системы, нарушающие баланс между процессами возбуждения и торможения, вызывающие ее истощение.
Ведущая роль принадлежит профессиональному стрессу, сформированному тремя факторами: большой объем важной информации, обязательный к усвоению, нехватка времени, высокие амбиции. Подобная ситуация характерна для людей, занимающих руководящие должности, требующие высокой ответственности, или трудовая деятельность которых проходит в условиях конкуренции
Такой вид неврастении известен под различными названиями: информационный, экспериментальный невроз; синдром менеджера, белых воротничков.
Помимо основных причин, существуют и предрасполагающие факторы:
- инфекции;
- тяжелые, истощающие хронические заболевания;
- интоксикации;
- эндокринные заболевания;
- нарушение распорядка дня – недостаточный отдых;
- недоедание, авитаминоз;
- вредные привычки– алкоголь, курение, наркотики;
- черепно-мозговая травма;
- заболевания головного мозга – опухоли, нейроинфекции;
- внутричерепная гипертензия.
Астеническому неврозу нередко подвергаются люди с астенической конституцией (худощавость, тонкие удлиненные конечности, узкие плечи и грудная клетка). Они характеризуются быстрой утомляемостью и неспособностью переносить длительные интенсивные нагрузки, сниженным психическим тонусом и физической слабостью.
Профилактика
Клинические рекомендации для профилактики межпозвонковых грыж и остеохондроза:
- больше двигаться, делать гимнастику по утрам, заниматься йогой;
- принимать контрастный душ с последующим растиранием полотенцем для усиления обменных процессов;
- раз в полгода проходить курс массажа (до 10 сеансов);
- поддерживать здоровье печени, потому что от нее зависит выработка коллагена;
- повышать иммунитет;
- избегать стрессов, наладить ровный психологический фон;
- контролировать вес, потому что каждые лишние 10 кг – это примерно 0,5 кг дополнительной нагрузки на один позвонок, что приводит к быстрому износу.
Кроме того, важно:
- Правильно стоять и ходить. Правильная осанка – это когда вы встаете к стене и касаетесь ее затылком, лопатками, ягодицами и пятками. При ходьбе и стоянии нужно стараться поддерживать именно такое положение.
- Сидеть в правильной позе: не откидываться далеко назад, не наклоняться вперед. Следует плотно прижиматься спиной к спинке стула, иметь опору под поясницу и шею. Каждые 15 минут – менять положение ног, потягиваться.
- Спать на анатомически правильном или ортопедическом матраце.
- После пробуждения, еще в кровати, делать простые упражнения ногами и руками, потянуться перед тем как встать (делать это нужно без резких движений).
- Не носить в одной руке тяжелые сумки. Лучше распределять покупки равномерно на два пакета.
- Не носить сумку через плечо. Полезнее для спины – рюкзак с двумя лямками.
- Маленького ребенка нужно носить с прямой спиной, не прогибаться назад. Совсем малыша лучше всего носить на груди в специальном слинге, а чуть подросшего – сзади.
- При переносе тяжелых предметов не наклоняться и не поворачиваться корпусом.
- Не наклоняться при уборке – использовать удлинитель для ручки пылесоса и швабру (не мыть полы одной только тряпкой, стоя на коленях).
- Чаще употреблять в пищу виноград, яблоки, клубнику, грушу, чечевицу, фундук, тыкву, зеленый салат, малину.
- Следить за балансом магния и калия в рационе. Употреблять орехи, рыбу, морепродукты, шпинат, капусту, бобы, горох.
- Исключить вредные привычки – алкоголь и курение.
- Заниматься плаванием, бегом (но только с амортизирующими стельками и в специальной спортивной обуви), ходить на лыжах.
Обязательно посещайте врачей для профилактических осмотров, чтобы не допустить ухудшения ситуации при наличии болезни и вовремя начать лечение.
Острая боль после падения или ушиба
Ушиб поясницы после падения или удара – самая распространенная травма спины, от которой не застрахованы даже самые аккуратные и осторожные люди. В группу повышенного риска входят спортсмены, люди, занимающиеся тяжелым физическим трудом (грузчики, кладовщики), дети. Получить ушиб поясницы можно и при падении на скользких поверхностях (мокрый пол, лед) или в общественном транспорте во время экстренного торможения.

От случайных падений не застрахован никто
Прежде чем оказывать помощь пострадавшему при ушибе, необходимо убедиться в отсутствии переломов и вывихов. Отличием ушиба от перелома является повреждение только мягких тканей (кожный покров, мышечно-связочный аппарат), проявляющееся преимущественно отечностью, гематомами и кровоподтеками (симптом повреждения капилляров и мелких кровеносных сосудов).
Другими симптомами ушибов поясничной области также могут быть:
-
онемение в области поясницы (в тяжелых случаях, сопровождающихся стремительным нарастанием спинального шока, наблюдается полная потеря чувствительности в поврежденном сегменте);
- усиление болей не только во время движения, но и при механическом раздражении (надавливании) ушибленного места;
-
слабость и нарушение кровообращения в ногах;
- сильная боль в пояснице во время полового контакта;
- слабо выраженное нарушение мочеиспускания и дефекации (характерно для сочетанных повреждений поясницы, органов малого таза и нижней части брюшины).
При повреждении копчика у пострадавшего может наблюдаться частичный парез или паралич обоих конечностей.
Классификация болевого синдрома
В целом можно назвать несколько разновидностей поясничных болей. Их всего три:
- люмбаго;
- люмбалгия;
- люмбоишиалгия.
Если возникает резкая приступообразная и острая боль в пояснице при движении, это называется люмбаго. Иногда можно услышать народное название этого явления – прострел. Люмбалгия обозначает состояние, при котором возникают постоянные несильные боли, могущие обостряться во время ОРВИ, при физических нагрузках или резких движениях. Люмбоишиалгия – не просто состояние, когда болит поясница при ходьбе, но и иррадиация боли по ходу седалищного нерва, а также ощущение «мурашек» и онемения участков кожи.
Причины, почему после сна болит спина в области поясницы
Причины, по которым после сна по утрам болит поясница, бывают очень разнообразными и неоднозначными – от самых несерьезных и легко устранимых до трудноизлечимых патологий. Но иногда достаточно присмотреться к внешним обстоятельствам, провоцирующим этот болезненный симптом каждое утро.
Твердая поверхность, неудобная поза
Слишком твердая или, наоборот, мягкая постель заставляет принимать нездоровую и неудобную позу во сне. В результате мышцы, которые ночью должны отдыхать, не способны расслабиться – и вот после сна болит спина в области поясницы. При этом даже владельцев ортопедических матрасов часто мучает эта проблема. Правильно организованное место не избавит от болезненного неудобства по утрам, если человек спит в неправильной позе. Рекомендуется спать таким образом, чтобы мышцам не пришлось растягиваться или напрягаться, один из проверенных вариантов – на спине с приподнятыми ногами.
Перенапряжение
Перенапряжение мышц спины происходит у тех, кто занимается тяжелым физическим трудом или, напротив, длительное время сидит в одном положении. За время сна мышцы не успевают отдохнуть, поэтому и болит поясница после сна. Данное состояние временное и проходит без участия врача, однако для его дальнейшей профилактики рекомендуется делать физические упражнения.
Диагностика
История болезни имеет большое значение для постановки точного диагноза, так как причиной болей в пояснице могут быть различные состояния. Имеет значение время появления боли, связь с физическими нагрузками, наличие других симптомов, таких как кашель, подъем температуры нарушения функции мочевого пузыря или кишечника, наличие судорог и т.д. Проводится физикальное обследование: выявления болевых точек, наличие мышечного спазма, проводится изучение неврологического статуса. Если есть подозрения на заболевания органов брюшной полости или органов малого таза, то проводится обследование (УЗИ органов брюшной полости, УЗИ органов малого и таза, анализы крови мочи).
Если соматический генез болей в пояснице исключен, то тогда могут быть назначены такие инструментальные методы исследования, как рентгенография, КТ или МРТ.
Рентгенография является начальным методом обследования и позволяет определить наличие изменений в костных тканях и косвенные признаки изменений в межпозвонковых дисках.
КТ позволяет визуализировать наличие различных изменений, как в костной ткани, так и в мягких камнях (особенно с контрастированием).
МРТ наиболее информативный метод исследования, позволяющий диагностировать морфологические изменения в различных тканях.
Денситометрия необходима в тех случаях, когда есть подозрения на остеопороз (как правило, у женщин старше 50 лет)
ЭМГ (ЭНМГ) применяется для определения нарушения проводимости по нервным волокнам.
Лабораторные исследования назначаются (анализы крови, мочи, биохимия крови) в основном для исключения воспалительных процессов в организме.
Диагностика болей в пояснице у женщин
Не важно, боли в спине у женщины частые или возникают изредка, в любых случаях следует обратиться за помощью к профильному специалисту. Первым делом нужно посетить терапевта и невролога
Дополнительно может потребоваться консультация других врачей – гинеколога, гастроэнтеролога, нефролога, уролога. Какой доктор будет лечить девушку, становится известно после первичного обследования.

Физикальный осмотр позволяет составить общую клиническую картину
На приеме невролог проводит опрос: узнает характер и интенсивность болезненности, условия и частоту ее возникновения. После изучения жалоб и истории болезней пациентки переходит к визуальному осмотру.
Чтобы убедиться в отсутствии или наличии болезней опорно-двигательного аппарата, неврологических нарушений, доктор назначает МРТ. Это самый точный и информативный метод визуализации позвоночника, мягких тканей, нервных окончаний и сосудов. Пройти МРТ можно в медицинском центре «СмартМед», где установлен новый томограф Siemens Symphony 1,5 Тесла.
Если в ходе томографии отклонения не будут выявлены, назначают дообследование. Дополнительные методы диагностики поясничной боли:
- клинический и биохимический анализы крови, мочи;
- УЗИ органов малого таза, почек, брюшной полости;
- гинекологический осмотр;
- цитологическое исследование (при подозрении онкологическое заболевание).
По результатам обследования пациентке составляют индивидуальную программу лечения.
Диагностика и лечение
Если у вас болит поясница после ходьбы, правильное лечение может назначить только доктор. Он проведет опрос и выяснит, какого характера боли вас мучают, когда они появляются, в каких ситуациях происходит обострение. Частыми методами исследования являются МРТ или рентген, которые позволяют определить состояние структур позвоночника. МРТ в этом случае наиболее безопасный и информативный метод. По итогам таких исследований врач точно сможет сказать, почему у вас болит поясница при долгой ходьбе, и назначит эффективное лечение. Оно может заключаться в приеме лекарств, посещении кабинета массажиста и занятии лечебной физкультурой.
Причины боли
Чтобы определить, что именно спровоцировало острую боль в пояснице, необходимо оценить ее течение, характер, продолжительность приступа, связь с двигательной активностью и изменение положения тела. Острая стреляющая боль в нижней части спины (люмбаго) в большинстве случаев является признаком радикулита.
Это заболевание, при котором происходит сдавливание нервных пучков (корешков), отходящих от нервных стволов, расположенных вдоль спинного мозга. Боль при радикулите острая, имеет высокую интенсивность и заставляет человека принимать определенное положение тела (чаще всего – согнувшись и придерживая руками область поясницы). Вылечить радикулит, который еще называют корешковым синдромом, полностью нельзя, и любая терапия направлена, в первую очередь, на облегчение симптомов и восстановление адекватного уровня подвижности.

Симптомы поясничного радикулита
Причинами радикулита в большинстве случаев являются дистрофические изменения в хрящевой ткани позвоночника, которые приводят к его деформации и разрушению межпозвоночных дисков. Межпозвонковые диски на 90 % состоят из хрящевых волокон, коллагена и воды и выполняют функцию амортизатора, компенсируя ударную и силовую нагрузку на позвоночник.
Строение межпозвоночного диска
Питание хрящевых пластин, которые замыкают студенистое дисковое ядро, происходит через кровеносные сосуды центрального позвоночного канала. Если поступление жидкости и питательных элементов нарушается, происходит истончение фиброзной (сетчатой) оболочки, в результате чего она не может удерживать пульпу внутри дискового пространства. Смещение пульпозного ядра приводит к образованию выпячиваний и выпираний, которые называются межпозвоночными грыжами и протрузиями.
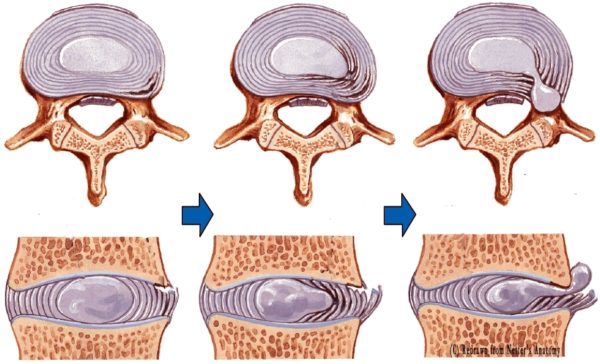
Грыжи и протрузии позвоночника
Такие выпячивания могут сдавливать и раздражать нервные окончания в пояснично-крестцовой области, вызывая приступ радикулита и острую боль в пояснице.
Спровоцировать приступ острой боли в нижней части спины также могут следующие причины:
- переохлаждение и длительное пребывание на сквозняке;
-
эмоциональное напряжение или стресс (патогенетический механизм связан с нарушением функционирования центральной и периферической нервной системы);
- сахарный диабет, подагра и другие заболевания, сопровождающиеся нарушением кальциевого обмена (приводят к образованию остеофитов – костных наростов в виде шипов – на позвоночнике);
-
инфекционные заболевания позвоночника (остеомиелит, эпидурит, внелегочная туберкулезная инфекция, сифилис, ВИЧ-инфекция);
- опухоли различного генеза в области пояснично-крестцового сегмента позвоночника (включая злокачественные поражения);
-
травмы, ушибы и переломы позвоночника (в некоторых случаях приступ острой боли может возникнуть через 2-3 месяца после получения травмы);
- патологии внутренних органов (например, воспаление почек или закупорка мочеточников);
- спаечный процесс в органах малого таза.
Факторами риска по возникновению поясничных болей (люмбаго и люмбалгии) являются также ожирение, отсутствие достаточной двигательной активности, злоупотребление алкоголем и курение. Токсичные вещества, которые содержатся в табачном дыме и этаноле, замедляют всасывание некоторых витаминов и минералов, способствуя дистрофическим изменениям в поясничных и крестцовых позвонках.
Ситуации, в которых необходимо как можно быстрее обратиться к врачу
Обычно за несколько дней боль утихает. Если дискомфорт только нарастает, боль интенсивная, то нужна медицинская помощь.
Вызвать бригаду медиков или обратиться в клинику самостоятельно стоит в следующих случаях:
- недавно произошла травма позвоночника или ушиб спины;
- не удается найти удобное положение тела, при котором становится лучше;
- ночью состояние ухудшается;
- больному меньше 20 лет или он старше 55 лет;
- больного лихорадит;
- нарастает неврологическая симптоматика – конечности немеют, покалывают, слабеют;
- изменилась походка;
- чувствуются прострелы в голень;
- кортикостероиды и нестероидные противовоспалительные средства не облегчают боль;
- конечности немеют, покалывают, слабеют.
Немедикаментозное лечение: пассивный отдых и повседневная активность
Среди пациентов часто бытует миф о том, что этот тип боли в спине облегчается пассивным отдыхом в положении лежа. Реальность немного иная. По крайней мере, 12 из 15 рекомендаций содержат противоположные рекомендации.
Большинству (64%) пациентов предлагается избегать лежания в постели при острой, и каждому третьему больному – при неспецифической боли в спине любой длительности. Единственное исключение – Бельгия. Исследования, проведенные специалистами в этом государстве, не выявили никаких доказательств пользы или вреда такого положения.
С этой рекомендацией тесно связана еще одна важная рекомендация – настрой пациента. Первая цель – убедить пациентов в том, что прогноз острой боли в спине благоприятный. Вторая цель – побудить пациента не ограничивать повседневную деятельность.
Лечение боли в пальцах
Лечение боли в пальцах напрямую зависит от причины, которая их вызвала. Все свои усилия наши специалисты направляют на её устранение, поскольку только так можно достичь длительного положительного результата и избавить пациента от страданий навсегда.
Системная терапия с применение нестероидных противовоспалительных препаратов и анальгетиков позволяет снять воспаление и болезненную симптоматику. Помимо этого, при таких заболеваниях, как остеоартроз, применяются препараты, улучшающие защитные характеристики хряща. Хороший эффект дают массаж, физиотерапевтия и мануальная терапия.
Лечение в Клинике боли ЦЭЛТ позволяет не только устранить болевые ощущения, отёк и остановить воспалительные процессы, но и укрепить суставы пальцев, нормализовать обмен веществ и кровообращение!
- Боль в кистях
- Боль в лопатках
Теория доктора Сарно
 В формулировке доктора Сарно СНМ, боли в спине не связаны с механическими или физическими факторами, а обусловлены ощущениями пациента, личностью и подсознательными проблемами. Ключевые эмоции включают бессознательный гнев и ярость. Кроме того, он описывает людей, у которых может развиться синдром напряжения мышц, как тип личности с такими характеристиками, как:
В формулировке доктора Сарно СНМ, боли в спине не связаны с механическими или физическими факторами, а обусловлены ощущениями пациента, личностью и подсознательными проблемами. Ключевые эмоции включают бессознательный гнев и ярость. Кроме того, он описывает людей, у которых может развиться синдром напряжения мышц, как тип личности с такими характеристиками, как:
- Имеет сильную внутреннюю мотивацию для достижения успеха
- Имеет большое чувство ответственности
- Целеустремленный и дисциплинированный
- Самокритичен
- Перфекционист и компульсивен
Теория доктора Сарно обосновывает то, что эти характеристики личности взаимодействуют со стрессовыми жизненными ситуациями и это приводит к болям в спине. Также отмечается , что источник психологического и эмоционального напряжения не всегда очевиден.
Теория доктора Сарно ТМС описывает механизм, посредством которого эмоциональное напряжение выталкивается из осознания умом в бессознательное. Это бессознательное напряжение вызывает изменения в нервной системе. Эти изменения приводят к сужению кровеносных сосудов и к снижению кровотока к различным мягким тканям, в том числе мышцам, сухожилиям, связкам и нервам позвоночника . Это приводит к снижению поступления кислорода , а также накоплению биохимических отходов в мышцах. В свою очередь, это приводит к мышечному напряжению, спазмам и болям в спине, которые испытывает пациент.
Как сбить давление быстро таблетками
Если вы перепробовали все перечисленные выше варианты, сбросили лишний вес и отказались от вредных привычек, а гипертония не отступает, нужно принимать лекарства. Для понижения артериального давления Всемирная организация здравоохранения рекомендует 5 современных групп симпатических препаратов. Выбор средства, их комбинации, дозировка, курс приема – прерогатива лечащего врача. К базовому лекарственному набору гипертоника относятся следующие виды лекарств:
- диуретики;
- бета-адреноблокаторы;
- ингибиторы ангиотензинпревращающего фермента (АПФ);
- блокаторы кальциевых каналов;
- блокаторы рецепторов ангиотензина-2.
Ингибиторы АПФ – самые часто применяемые, безопасные и эффективные лекарства. Они лишь изредка могут спровоцировать развитие побочных эффектов в виде сухого кашля или головокружения. Механизм действия связан с предупреждением выработки ангиотензина-2 – вещества, обладающего сосудосуживающим действием. Гипотензивный эффект от приема ингибиторов наблюдается через 4-6 недель после начала лечения. Часто назначаемые АПФ лекарства:
- Капотен;
- Каптоприл;
- Диротон;
- Энап;
- Эналаприл;
- Фозикард;
- Лизиноприл;
Отдельно из этой группы лекарств стоит выделить нейротропный препарат Капозид. Он выпускается в виде белых таблеток, покрытых пленочной оболочкой. За счет двух активных компонентов (каптоприла и гидрохлоротиазида) лекарство обладает комбинированным действием – производит легкий диуретический эффект, блокирует образование ангиотензина-2, за счет чего снижается тонус сосудов и уровень артериального давления.
Таблетки назначаются при комплексном лечении гипертонии в количестве 1 штука в сутки. Лекарство имеет множественные побочные эффекты, частые из которых – сонливость или бессонница, головокружение, тошнота, рвота. Капозид категорически противопоказан при:
- ангионевротическом отеке;
- нарушениях функций почек;
- острых воспалительных процессах в мочевыводящих путях;
- стенозе почечных артерий;
- тяжелых нарушениях функций печени;
- беременности или кормлении грудью.
Механизм действия следующей группы лекарств (блокаторов рецепторов ангиотензина-2) схож с ингибиторами АПФ, но гипотензивный эффект приходит с запозданием – после 6-8 недели от начала лечения. В целом этот класс лекарств хорошо переносится, редко вызывает побочные эффекты. К числу препаратов центрального действия относятся:
- Моксонидин;
- Лозартан;
- Валсартан;
- Метилдоп;
- Гуанфацин;
- Кардосал;
- Телмисартан.
Много положительных отзывов у препарата Клонидин. Действие лекарства направлено на стимуляцию а2А-адренорецепторов в мозге, снижение активности центров возбуждения нейронов. Препарат назначают для устранения гипертонического криза, при первичной открытой глаукоме, артериальной гипертензии. Регулярный прием Клонидина вызывает рассеянность, импотенцию, может спровоцировать сухость глаз. Препарат не рекомендуется при:
- кардиогенном шоке;
- гипотензии;
- индивидуальной непереносимости;
- атеросклерозе;
- брадикардии;
- депрессии;
- беременности.
Другая группа лекарств – диуретики – требует во время приема соблюдения определенной диеты. В рацион стоит включить продукты с магнием и калием. Мочегонные средства действуют за счет уменьшения циркулирующего объема жидкости в сердечно-сосудистой системе, эффективно и безопасно понижают давление. К популярным диуретическим средствам относятся:
- Акрипамид;
- Индап;
- Арифон;
- Фуросемид;
- Лазикс;
- Диувер.
При приеме бета-адереноблокаторов пациент должен следить за пульсом. Частота сердечных сокращений не должна быть ниже 55 ударов в минуту. Такие таблетки назначаются пациентам со стенокардией, сердечной недостаточностью, но категорически запрещены людям с бронхиальной астмой. Из назначаемых бета-адереноблокаторов стоит выделить:
- Бисопролол;
- Метопролол;
- Пропранолол;
- Небиволол.
Механизм действия блокаторов кальциевых каналов основан на расширении сосудов и облегчении работы сердца. Гипотензивный эффект развивается через несколько дней после начала лечения. Иногда при приеме этого класса лекарств возможна отечность лодыжек, появление головокружения, головной боли. К блокаторам кальциевых каналов относятся лекарства:
- Амлодипин;
- Норваск;
- Коринфар;
- ЭсКордиКор.
В отдельную группу врачи выделяют миотропные гипотензивные лекарства. Их механизм действия основан на расслаблении кровеносных сосудов. Эти таблетки помогают быстро нейтрализовать высокое давление, убрать неприятные симптомы. Распространенные торговые названия миотропов:
- Нитроглицерин;
- Диазоксид;
- Гидралазин;
- Сульфат магния;
- Миноксидил.
Локализация болей в области поясницы
По локализации боли можно косвенно судить о возможной ее причине
Но важно понимать, что это лишь предположение, которое не заменяет консультации врача
Боль выше поясницы, но ниже лопаток
В ее основе могут лежать:
- болезни нижнего грудного и/или поясничного отделов позвоночника дегенеративно-дистрофический, травматической или иной природы;
- остеопороз;
- патология мышц (напряжение, спазм мышечных волокон);
- добро- и злокачественные новообразования (опухоли);
- заболевания пищеварительной системы (панкреатит).
Боль ниже поясницы
Может говорить о таких болезнях:
- остеохондроз пояснично-крестцового отдела позвоночника;
- остеопороз;
- болезни желчного пузыря, кишечника;
- патология со стороны мочеполовой системы (пиелонефрит, мочекаменная болезнь, воспаление мочеточников).
У женщин этим симптомом может сопровождаться осложненная беременность (например, протекающая с угрозой прерывания), предменструальный синдром и собственно менструация.
Боли в пояснице, возникающие при поражении внутренних органов, называются отраженными. Они носят вторичный характер и сопровождаются иными симптомами:
- дискомфортом в животе;
- вздутием живота;
- тошнотой, рвотой;
- нарушением стула (учащением, запорами);
- учащением или затруднением мочеиспускания, болезненностью в процессе него;
- повышением температуры тела.
Если иных симптомов нет, а боль возникает после длительного пребывания в одной позе, поднятия тяжести или долгой ходьбы, вероятно, она связана с проблемами в опорно-двигательном аппарате, и следует в первую очередь пройти обследование, чтобы исключить именно эту причину.
Боль в пояснице слева
Внезапно возникшая острая боль в левом боку, отдающая в левую лопатку, левую половину шеи может быть проявлением инфаркта миокарда, требующего неотложного лечения. Также внезапная резкая («кинжальная») боль в данной области колющего, режущего характера – признак прободения язвы желудка. Это опасное, даже угрожающее жизни состояние, о котором нужно знать, чтобы начать лечить как можно раньше.
В остальных же случаях данный симптом – признак патологического процесса опорно-двигательного аппарата:
- нарушения осанки;
- остеохондроза;
- радикулита, радикулопатии.
Чаще она ноющая, возникает при малоподвижном образе жизни, после физической нагрузки на поясницу (длительной ходьбы, сидения), проходит или не проходит после отдыха.
Боль в пояснице справа
Схваткообразная или тупая, ноющая боль может быть признаком болезней почек или органов половой системы.
Постепенно увеличивающаяся интенсивность ощущений, болезненность при прикосновении к пораженному месту означают наличие воспалительного процесса инфекционной или неинфекционной природы.
Резкая, острая, как при ударе кинжалом боль, возникающая внезапно – симптом прободения язвы желудка или двенадцатиперстной кишки, внутреннего кровотечения, разрыва аппендикса.
Тянущие ощущения, берущие начало в позвоночнике и распространяющиеся в правый бок – признак растяжений мышц, радикулопатий или иных болезней опорно-двигательного аппарата.
Боль в пояснице при кашле
Основные причины ее следующие:
остеохондроз;
- фасеточный синдром (если расслабить мышцы на стороне поражения, снизить нагрузку на поврежденные суставы, наклонившись в их сторону, интенсивность дискомфорта снижается);
- грыжа межпозвонкового диска в поясничном отделе позвоночника (обычно сопровождается снижением чувствительности нижних конечностей или нарушением функции тазовых органов);
- стеноз (сужение) позвоночного канала (сопровождается перемежающейся хромотой, нарушением чувствительности и движений в ногах);
- радикулопатии;
- болезни почек.