Дисгидроз
Содержание:
- Каким должен быть крем для рук
- Лечение артрита голеностопного сустава
- Первая помощь в ликвидации кожной напасти
- Атопический дерматит
- Причины натоптышей на ступнях
- Натоптыши: особенности и лечение
- Причины болей
- Что такое мацерация?
- Средство при шелушении кожи «Эмолиум»
- Трофическая язва — лечение радиочастотой (РЧА, РЧО)
- Трофическая язва, стадии или варианты течения
- Дифференциальная диагностика
- Диагностика сухой кожи
- Лечение заболевания
Каким должен быть крем для рук
Наносить крем нужно после каждого мытья рук. В составе крема должны содержаться витамины A, E, B5, пчелиный воск, сок алоэ, натуральные масла жожоба, авокадо, какао. Приветствуются ранозаживляющие и противовоспалительные вещества.
Перед сном хорошо бы 15 минут подержать руки в горячей воде, а после жирным слоем нанести крем. Эффективность крема возрастёт, а увлажняющие компоненты лучше впитаются в распаренную кожу.
Крем-сыворотка с экстрактом авокадо CONSLY невесомой текстуры помогает удерживать влагу и снижает чувствительность благодаря содержанию омега-кислот. Быстро впитывается и не липкий. При регулярном использовании восстанавливает защитный барьер кожи.
Средство ZINGER «Bee Happy Oil» для ухода за кутикулой и поверхностью ногтей. Содержит соевое, миндальное и аргановое масла. Масло семян подсолнечника, экстракты мёда, прополиса и витамин F.
Ночной крем для рук «Бархатные ручки» с плотной, кремовой текстурой. Содержит коллаген и масло ши.
Защитный крем для рук DELICARE содержит пантенол, экстракт прополиса, витамины A, E, F. Защищает от воздействия окружающей среды, не оставляя ощущения плёнки. Восстанавливает естественный баланс влаги.
Лечение артрита голеностопного сустава
Как лечить артрит голеностопного сустава у того или иного пациента, решает врач. Основной задачей лечения артрита голеностопного сустава является устранение болевого синдрома и подавление прогрессирования заболевания. Во время ремиссии проводится реабилитация для восстановления функции голеностопа и стопы.
Индивидуально подобранное комплексное лечение артритов стопы и голеностопа включает в себя медикаментозную терапию, различные виды немедикаментозного лечения и народные средства.
Медикаментозная терапия
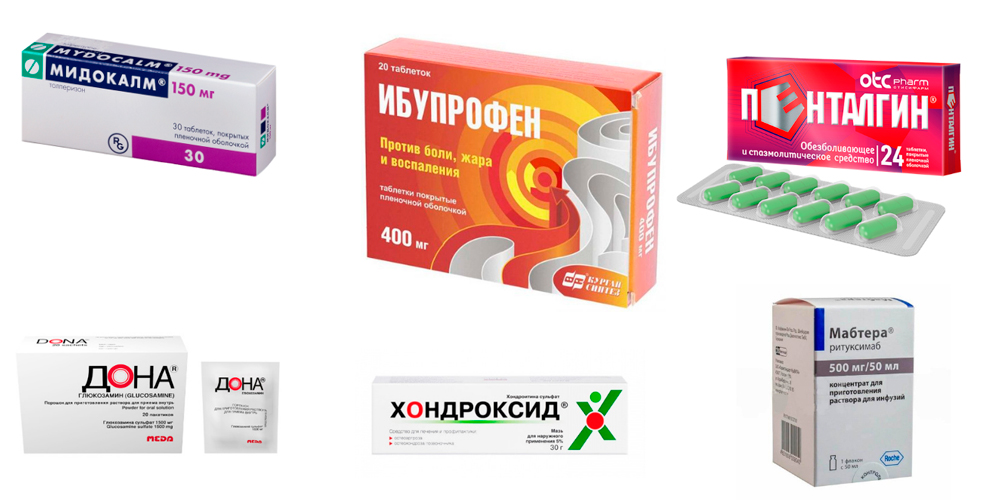 Препараты для лечения артрита голеностопа
Препараты для лечения артрита голеностопа
Подбор лекарственных препаратов зависит от клинической формы артрита суставов стопы и голеностопа, особенностей его течения, наличия у пациента сопутствующих заболеваний.
Для устранения болей, воспаления и отека назначают лекарственные препараты из группы нестероидных противовоспалительных средств – НПВС (Диклофенак, Нимесулид, Ибупрофен и др.). В зависимости от выраженности симптомов лекарство назначается в виде инъекций (уколов), таблеток для приема внутрь, ректальных суппозиториев (по эффективности свечи не уступают инъекционному методу), наружных средств (гелей, кремов, мазей – эмульгель Вольтарен, гель Пенталгин).
При выраженной отечности и болях, не устраняющихся НПВС, назначают глюкокортикостероидные гормоны (ГКС). Их вводят короткими интенсивными курсами, что приводит к быстрому устранению отечности. Часто растворы ГКС вводят непосредственно в суставную полость.
Болевой синдром значительно усиливается за счет мышечного спазма. Чтобы его устранить, назначают миорелаксанты (Мидокалм). Для улучшения обмена веществ в хрящевой ткани применяют хондропротекторы (Хондроксид, Терафлекс, Дона). А для активизации общего обмена – витамины и минералы.
Артрит суставов стопы и голеностопа, в основе которого лежит аутоиммунный процесс, лечат лекарствами, подавляющими активность иммунной системы. Это препараты базисной терапии (Метотрексат, Сульфасалазин, Лефлуномид), а также препараты из группы биологических агентов, в состав которых входят антитела и цитокины (ритуксимаб — Мабтера, Реддитукс).
Если причиной артрита суставов стопы и голеностопа является инфекция, назначают антибиотики.
Немедикаментозные методы
Лечение артрита голеностопного сустава немедикаментозными методами включает:
- Иммобилизацию голеностопа и стопы при выраженных воспалительных процессах. В настоящее время с этой целью чаще всего назначают ношение ортезов – ортопедических устройств, фиксирующих голеностоп и стопу в определенном положении. Ортез эффективно снижает нагрузку на голеностоп, устраняет его дополнительное травмирование при ходьбе. Все это способствует восстановлению функции конечности.
- Физиотерапевтические процедуры – включаются в сосав комплексного лечения артрита на любой стадии. Электрофорез с анальгетиками и ГКС хорошо устраняет отек и боль, лазеро- и магнитотерапия способствуют восстановлению суставной функции.
- Лечебная физкультура (ЛФК) – назначается при лечении артрита стопы и голеностопа сразу после устранения сильных болей и отека, предупреждает развитие анкилозов. Комплекс упражнений назначается врачом и осваивается под контролем инструктора ЛФК. Результатом систематического выполнения упражнений является восстановление функции голеностопа.
- Массаж проводится на стадии ремиссии, улучшает кровообращение, способствует восстановлению суставных тканей.
- Рефлексотерапия (иглоукалывание, моксотерапия, точечный массаж) – отлично снимают воспаление, боль, восстанавливают работу голеностопа и стопы.
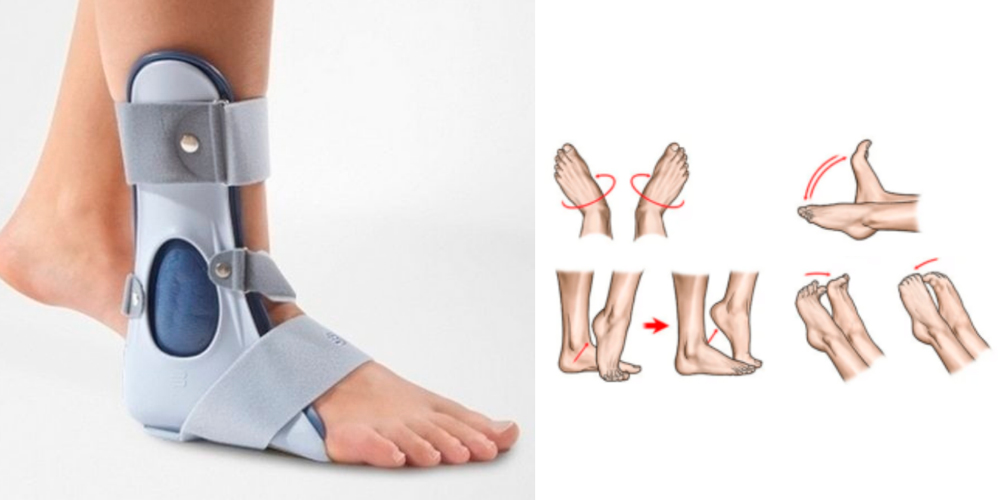 Ортез для иммобилизации голеностопного сустава и упражнения ЛФК для лечения артрита голеностопа
Ортез для иммобилизации голеностопного сустава и упражнения ЛФК для лечения артрита голеностопа
Народные методы
Лечение артрита стопы и голеностопа народными методами может входить в состав комплексного лечения по назначению врача:
- растирание; взбить белок одного яйца, добавить по чайной ложке сухой горчицы (без горки) и камфорного масла, 2 чайных ложки водки; смешать, хранить в холодильнике, втирать в область голеностопа и стопы на ночь;
- обезболивающие компрессы; кору вяза высушить, измельчить в порошок, добавить немного воды для получения кашицеобразной массы, выложить на салфетку, приложить к голеностопу, сверху прикрыть полиэтиленом, утеплить и оставить на ночь;
- обезболивающая мазь; смешать в равных объемах высушенные и растертые в порошок листья черной смородины, траву донника, корень одуванчика; 10 г смеси смешать с 40 г вазелина и использовать как обезболивающую мазь.
Хруст в суставах — когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Первая помощь в ликвидации кожной напасти
Как уже было сказано, при появлении волдырей или сыпи между пальцами руки, сопровождающихся зудом переменной интенсивности, стоит немедленно обратиться к специалисту. Эта тактика единственно верная, так как исключает риск заражения окружающих. Кроме того, необходим срочный визит к специалисту, чтобы получить от врача соответствующие рекомендации по лечению патологии.
Если подтверждена инфекционная, вирусная, паразитарная или грибковая форма патологии, то она подлежит карантинным условиям, т.е. рекомендуется оставаться дома и не контактировать с окружающими. В такой ситуации лечащий врач даст обязательные рекомендации, как снять зуд в домашних условиях. Они состоят из следующих элементов:
- Неприятные ощущения купировать можно, приложив к зудящей области кусочки льда, завернутые в полотенце;
- Облегчит состояние и овсяный раствор — 200 грамм хлопьев заливают горячей водой и выдерживают до остывания.
Когда раствор достигнет комнатной температуры, погрузите в него руки и выдержите не менее 20 минут.
Ни в коем случае нельзя игнорировать появление зуда между пальцами. В такой ситуации необходима срочная консультация специалиста, так как это позволит своевременно выявить кожных паразитов и принять необходимые меры по их устранению.
Атопический дерматит
Нейродермит или атопический дерматит — хроническое состояние, впервые проявляющееся в раннем детском возрасте. Нейродермит на руках сопровождается сильным зудом, который может мешать спать по ночам. Высыпания могут возникать на коже головы, лица, шеи, верхних и нижних конечностях. Визуально в острый период болезни отмечается покраснение, отечность кожи, зудящие пятна разных форм и размеров, экссудация с последующим образованием корочек. При переходе в хроническую стадию кожа становится сухой, шелушащейся, появляются участки утолщения кожи с усилением кожного рисунка.
Выделяют три возрастных периода атопического дерматита:
- младенческий (до 2 лет);
- детский (от 2 до 13 лет);
- подростковый и взрослый (от 13 лет и старше).
Заболевание протекает длительно, возможно присоединение других аллергических заболеваний (сезонный ринит, бронхиальная астма). У подростков высыпания могут сопровождаться симптомами вегетососудистой дистонии (слабость, перепады настроения, головные боли, дискомфорт в области сердца).
Причины натоптышей на ступнях
Обновление кожных покровов происходит за счет кератинизации поверхностных слоев эпителия. Роговой слой уплотняется, клетки становятся более плотными, после чего слущиваются. В метах повышенного трения или давления процесс ороговения происходит активнее, чтобы защитить более нежные ткани от механического воздействия.
Натоптыши на ногах возникают на стопе в точках, подверженных большому давлению. Это может происходить на пятках, у основания пальцев или на их нижней поверхности. НО никогда процесс не затрагивает свод стопы.
Основными причинами натоптышей на ступнях являются следующие:
- неудобная обувь – неправильно подобранный размер или плохая форма подошвы приводит к неравномерному распределению нагрузки на стопу. У женщин натоптыш на пальцах или на носочной части стопы могут образовываться при регулярном ношении обуви на высоком каблуке;
- плоскостопие – при патологии связочного аппарата стопы неравномерно распределяется нагрузка, страдает пятка и другие отделы. Повышенное давление вызывает появление гиперкератоза;
- вальгусная деформация стопы – патология суставов приводит к отклонению положения пальцев на стопе, появлению избыточного трения даже при использовании привычной разношенной обуви;
- грибковая инфекция – поражение грибком кожи стопы усиливает деление клеток и развитие гиперкератоза. Заболевание может сопровождаться появлением трещин на пятках, шелушением межпальцевых промежутков, неприятным запахом и зудом;
- повышенная потливость – гипергидроз может быть как самостоятельным явлением, так и следствием ношения обуви из синтетических материалов, которые не позволяют дышать ногам. Постоянно увлаженная кожа хуже переносит нагрузки, а в некоторых случаях скользит по поверхности обуви, что способствует развитию натоптышей;
- избыточный вес – при повышенной массе тела возрастает давление на точки опоры. Стопы испытывают повышенную нагрузку, поэтому кожный покров может отреагировать образованием натоптышей.
Дополнительными факторами, которые способствуют появлению натоптышей, являются сахарный диабет, варикозная болезнь ног с признаками венозной недостаточности, травмы и воспалительные заболевания суставов ног. Стрессы и нервные расстройства способны косвенно повлиять на состояние кожи, если приводят к потливости, изменениям походки и другим нарушениям.
Натоптыши на ступнях могут образоваться во время беременности. Женщина испытывает повышенные нагрузки на опорно-двигательный аппарат, смещается центр тяжести, изменяется походка. Поэтому следствием становится гиперкератоз на отдельных участках подошвы.
Натоптыши: особенности и лечение
Натоптыши напоминают мозоли, но имеют неправильную форму, большой размер, неровные края и отличаются высокой плотностью. Основным средством борьбы с натоптышами является комбинированный педикюр. Косметологи используют кератолики, оказывающие смягчающее действие, и аппараты с насадками разной степени абразивности.
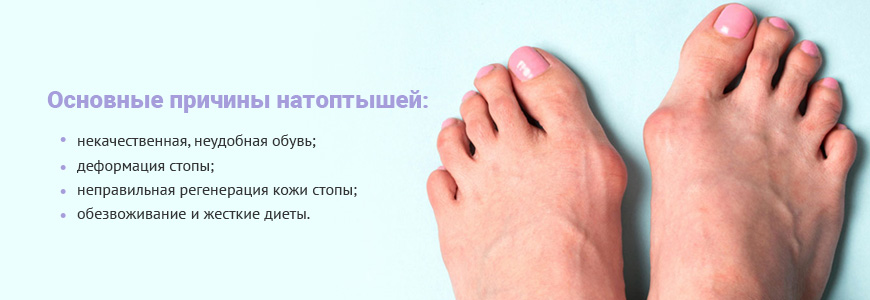
Основные причины появления натоптышей:
- некачественная, неудобная обувь;
- деформация стопы;
- неправильная регенерация кожи стопы;
- обезвоживание и жесткие диеты.
Регулярное появление натоптышей, независящее от используемой обуви, является поводом для посещения ортопеда.
Основные этапы устранения натоптышей:
- посещение мастера педикюра, который выполнит опил поврежденного участка. Процедура выполняется в несколько этапов;
- ежедневный домашний уход;
- ношение обуви с ортопедическими стельками;
- плановое посещение врача-подолога.
С помощью аппаратного педикюра можно удалить небольшой натоптыш за один сеанс. Большие и плотные удаляются постепенно, так как если за одну процедуру снимается значительный участок, то активируется процесс регенерации и натоптыш увеличивается в размерах.
Причины болей
Причинами боли в области щиколотки с внешней стороны служат естественные факторы: ношение неудобной обуви (не по размеру, на чрезмерно высоком каблуке), постоянные нагрузки на голеностоп (при занятиях спортом или переносе тяжестей), нагрузка на скелет из-за беременности.
Влияют и процессы внутри организма. Например, повышенная нагрузка на ноги возникает при лишнем весе и ожирении. Кроме того, из-за сложного физиологического строения голеностопного сустава образующие части травмируются или воспаляются, что наносит вред смежным суставам, мышцам и костям.
На фото у пациента болит косточка на ноге сбоку на щиколотке.
Возможные болезни
Специалисты выделяют ряд заболеваний, которые возникают по причине нарушений физиологического плана, пожилого возраста и наличия других болезней:
- Артрит. Возникает из-за нарушения обмена веществ либо воспалительных процессов различного происхождения. Заболевание подразделяют на посттравматический и ревматоидный. Первый развивается из-за травм и многократных повреждений, второй протекает как наследственная болезнь и часто приводит к разрушению суставов. Признаки: боли при нагрузке или/и в состоянии покоя, краснота на коже возле сустава, отек.
- Артроз, или остеоартроз, голеностопа. Означает поражение сустава в хрящевой части. Заболевание часто приводит к деформации стопы. Причины возникновения и развития артроза – ношение некомфортной обуви, лишний вес, возраст. Признаки: появляется отечность, изменяется внешний вид сустава, хрустят ноги в щиколотке, боли усиливаются при увеличении физических нагрузок на организм, изменениях погоды и т. д.
- Подагра. Развитие болезни связано с нарушениями в работе почек. Чаще наблюдается у людей преклонного возраста, преимущественно у мужчин. Возникает в связи с накоплением в крови мочевой кислоты, которая проявляет себя в виде кристаллических отложений на суставах. Характеризуется острыми болями и образованием на руках или ногах своеобразных наростов, которые со временем лопаются.
Перечислим основные виды повреждений:
- Травмы мышц, связок. Возникают в результате резких движений, неудачного поворота стопы, подвертывания ноги при ходьбе, беге.
- Отеки голеностопного сустава. В конце дня проявляются у большинства женщин. На это влияет сидячий образ жизни или, наоборот, длительное пребывание на ногах. Застою лимфы и крови способствует обувь на высоких каблуках. Мышцы икры бездействуют и не перегоняют кровь, поэтому увеличивается объем щиколотки и ноги в нижней части. Причинами отеков ног бывают и различные заболевания: нарушения в работе почек, варикозное расширение вен, сердечно-сосудистые болезни.
- Переломы костей стопы или пятки. Признаки: боль, опухоль в зоне щиколотки и ступни, видимая деформация ноги, отеки из-за повреждений, кровоподтеки и кровоизлияния.
Как и чем лечить боль в щиколотке с внутренней стороны при ходьбе? Такие боли сопровождают болезни опорно-двигательной системы, внутренние кровоизлияния, повреждения сосудов. Для выявления причины рекомендуется обращаться к терапевту, врачу-травматологу или ортопеду. После уточнения диагноза врач назначит подходящую терапию.
При возникновении острой боли в области голеностопного сустава необходимо:
- усадить больного;
- осмотреть ногу на наличие ран или ссадин, затем обработать их;
- зафиксировать щиколотку в одном положении с помощью эластичного бинта (при обнаружении перелома накладывают шину);
- приложить холод к месту повреждения;
- вызвать скорую помощь;
- при сильных болевых ощущениях сделать укол обезболивающего препарата.
Что такое мацерация?
В жаркие летние дни потеют почти все ступни. Одна из задач пота — охлаждение тела, а потому летом он совершенно естественен. Затем происходит охлаждение всего тела, а, значит, и стоп. В конце концов, на подошвах наших ног более 500 потовых желез.
Однако слишком интенсивное выделение пота на ступнях может вызвать мацерацию, то есть размягчение эпидермиса
Мацерированный эпидермис теряет черты жизненно важной ткани и становится мертвой тканью
Мацерация в межпальцевых промежутках выглядит как потрескавшийся, неровный беловатый эпидермис. Если это происходит на коже с гипергидрозом, кожа вокруг мацерации становится сильно красной и заметно влажной.
Средство при шелушении кожи «Эмолиум»
Главное в лечении дерматологических заболеваний – это поддержка уровня увлажнения кожи, недопущение сухости и шелушения. С этой целью рекомендована продукция линии «Эмолиум». В нее входят крем, эмульсия для купания, кремовый гель для мытья.
Преимущества средств:
- подходит для ежедневного ухода за кожей;
- поддерживает естественную гидролипидную защиту кожи;
- допускается применение средства на обширных участках тела;
- удерживает влагу в клетках;
- подходят как взрослым, так и детям с первых дней жизни
Средства «Эмолиум» могут применяться для устранения различных причин шелушения кожи при беременности, в том числе в комплексном лечении экзему, атопический дерматит.
В состав средств входят мочевина, гиалуронат натрия, масла карите и макадамии, триглицириды кукурузного масла и другие полезные компоненты, способствующие нормальному увлажнению кожных покровов.
Кремовый гель «Эмолиум» прост в применении. Для этого во время душа нужно нанести небольшое количество средства на кожу, затем смыть теплой водой и промокнуть тело полотенцем. После принятия ванны или душа дополнительно наносят крем или эмульсию Эмолиум для поддержки увлажняющего эффекта.
Трофическая язва — лечение радиочастотой (РЧА, РЧО)
Радиочастотный метод лечения считается самым современным и безопасным, если у вас трофическая язва. Лечение РЧА в Москве заключается в нагреве микроволнами стенок вены, она «закрывается», потихоньку стягивается трофическая язва. Лечение РЧО – и спустя несколько месяцев проблемная вена представляет собой соединительно-тканный тяж, а вся нагрузка переходит на соседние, здоровые сосуды. Так постепенно заживает трофическая язва.
Лечение трофической язвы радиочастотой (РЧА, РЧО) в нашем центре
Лечение РЧО в Москве проводится достаточно быстро, через 10 минут после вмешательства пациент отправляется домой. Радиочастотный метод дает следующие преимущества:
- краткосрочность процедуры — 30-40 минут;
- параметры воздействия подбираются автоматически и без участия врача;
- косметический эффект — отсутствие дополнительного травматизма способствует образования менее грубого рубца, где была трофическая язва. Лечение РЧА в этом плане очень положительно.
- процедура совершенно безболезненная и легко переносимая;
- не нужна госпитализация, пациент может вести обычный образ жизни, ограничив активность лишь после процедуры.
Трофическая язва, стадии или варианты течения
Размеры трофической язвы напрямую зависят от недостаточности кровоснабжения и длительности патологического процесса. Обычно язвенная поверхность занимает не более 35 см2. При отсутствии лечения может охватывать всю голень и достигать 100 см2 Методы лечения трофических язв должны быть правильными, грамотными и квалифицированными: никаких припарок и настоек!
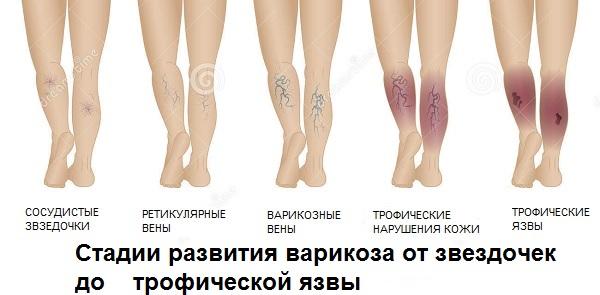
Стадии появления трофической язвы
Начальная стадия (кровоточащая язва небольших размеров) осложняется присоединением бактериальной и грибковой инфекции. Из язвы начинает отделяться гнойное содержимое с неприятным запахом. Чем длительнее процесс, тем более глубокие слои подвергаются воспалению и гниению. Язвенное поражение распространяется на икроножные мышцы, вовлекая в воспалительный процесс голеностопный сустав. В запущенных случаях возможно развитие пиодермии, флегмоны и сепсиса.
Стоит различать венозные и артериальные трофические язвы. Первые встречаются у пациентов любого возраста, тогда как артериальные язвы — недуг, встречающийся исключительно в пожилом возрасте, обусловленный атеросклерозом стенок артерий.
Дифференциальная диагностика
Шелушение — это очень распространенный симптом при многих дерматологических заболеваниях. Для постановки точного диагноза врач исключает все внешние факторы воздействия и учитывает сопутствующие симптомы. В ходе диагностики исключают или подтверждают следующие заболевания:
- Атопический дерматит. На разных участках кожного покрова образуется много очагов воспаления. Ребенок постоянно испытывает зуд. В острой фазе элементы становятся ярко-красными, присутствуют чешуйки, бляшки. В фазе неполной ремиссии обнаруживается сыпь телесного цвета. Эти участки кожи очень сухие и шелушатся.
- Ихтиоз (диффузная кератома). Заболевание кожи, для которого характерно нарушение процесса ороговения. Сухая кожа шелушится, а в тяжелых случаях патологического процесса на ней образуются чешуйки. Такое заболевание может быть врожденным или приобретенным.
- Себорейный дерматит. У 50 % новорожденных на коже головы обнаруживают красноватые или желтые чешуйчатые пятна. Также нередко появляются специфические «молочные корочки». При себорейном дерматите у более старших детей довольно часто присутствует перхоть.
- Эксфолиативный кератолиз. При данной патологии имеются симметричные очаги шелушения на ладонях, поверхности пальцев или на стопах. Перед отшелушиванием на коже появляются пузыри, заполненные воздухом. Эта патология особенно усугубляется в летнее время у детей с повышенной потливостью рук.
Врач тщательно расспросит родителей с целью сбора анамнеза и произведет физикальный осмотр. Также он порекомендует выполнить гистологический анализ образца кожных покровов.
Дополнительно обследование может включать следующее:
- анализ крови, с целью исключения инфекционной патологии;
- анализ кала, чтобы исключить наличие паразитов;
- обследование у нескольких смежных специалистов.
Чтобы установить истинную причину шелушения, ребенка могут направить к: аллергологу, гастроэнтерологу, эндокринологу, неврологу.
Диагностика сухой кожи
Диагностирование патологии осуществляется на основании внешнего осмотра признаков, свидетельствующих о нарушениях нормального функционирования клеток кожи. К симптомам, помимо шелушения, относятся:
- чувство стягивания, усиливающееся после принятия душа или ванны;
- наличие болезненных трещин;
- покраснение и зуд;
- шершавость и сморщенность кожи.
Для точного определения причины шелушения назначают анализы крови, исследования гормонального фона. В некоторых случаях рекомендовано проведение биопсии высыпаний на коже.
Появление пятен с белыми чешуйками, которые сопровождаются болезненными ощущениями, сухостью и шелушением, является основанием для диагностики псориаза. Если есть основание подозревать наличие аллергии, назначают проведение проб.
Диагностику патологий кожных покровов, когда шелушится кожа при беременности, проводит врач-дерматолог. Он же назначает лечение.
Лечение заболевания
Приступая к терапии этого заболевания, следует помнить, что избавиться навсегда от него не получится. При правильном определении симптомов и лечения нейродермита возможно достижение впечатляющих результатов.
Основные способы терапии:
- диета;
- соблюдение режима дня;
- антигистаминные лекарства;
- витамины и ферментные препараты (при нарушении работы ЖКТ);
- физиотерапия.
Один из методов лечения — гормонотерапия. Прием гормональных средств показан при частых рецидивах. Однако такие медикаменты имеют множество противопоказаний. Мази с содержанием гормонов нельзя наносить на чувствительные участки кожи. Ограничено время применения таких препаратов (не более 5 дней).
Специалисты клиники «ПсорМак» в Москве работают по авторской методике. Врачи назначают мази собственного изготовления с учетом формы заболевания, что обеспечивает эффективность терапии. Методика полностью исключает небезопасное лечение гормонами и ультрафиолетом.
В основе терапии — комплексный подход, предполагающий использование мазей и препаратов на основе лечебных трав, а также иглотерапию. Если к нейродермиту присоединяется грибковая инфекция, врачи назначают антимикотики.