Корешковый синдром шейного отдела
Содержание:
- Ньювиа Органик (Neauvia Organic)
- Критерии оценки
- К каким глазным расстройствам приводит остеохондроз
- Причины пониженного пульса
- Диагностика низкого пульса
- Симптомы остеохондроза
- Ущемление затылочного нерва – затылочная невралгия
- Клинические типы синдрома
- Народные методы в комплексном лечении заболевания
- Характеристика заболевания
- Лечение посттравматического артроза
- Почему болезнь обостряется
Ньювиа Органик (Neauvia Organic)
Препарат для контурной пластики, созданный группой итальянских и швейцарских ученых Ньювиа Органик (Neauvia Organic), получен из 100-процентно чистой гиалуроновой кислоты. Благодаря такому чистому составу препарат подходит всем! Высокое качество продукта нашло признание почти в 100 странах мира, в том числе и в России.
Такая гиалуроновая кислота извлекается из бактерии Bacillus Subtilis (Cенная палочка), которая является пробиотической и непатогенной для человека. Чем чище гиалуроновая кислота, тем меньше рисков ее отторжения организмом. Но эффект контурной пластики зависит еще и от того, насколько прочно и эластично молекулы гиалуроновой кислоты «сщиты» между собой. Традиционно для этой цели используется сшивающие агенты BDDE (бутандиол-диглицидил-эфир) или DVS (дивинилсульфон). В большом количестве их нельзя использовать. А низкое содержание сшивающего агента снижает продолжительность и эффективность действия гиалуроновой кислоты в тканях.
Ученые, разработавшие органическую линию филлеров Ньювиа Органик, решили применить новый сшивающий агент — полимер PEG (полиэтиленгликоль). Он широко известен и давно применяется на фармацевтическом и медицинском рынке, не токсичен, полностью разлагается в тканях. ПЭГ помогает филлеру долго удерживаться в коже. Не вызывает побочных реакций. Именно ПЭГ делает линейку Ньювиа Органик наиболее биосовместимыми с организмом человека филлерами. Их отторжение тканями сведено практически к нулю. ПЭГ снижает воспаление и образование гранулем.
При определенных температурах, которые могут быть достигнуты во время процедур в эстетической аппаратной косметологии, таких, как воздействие лазера, ультразвука и прочих, традиционный филлер на основе гиалуроновой кислоты начинает разрушаться. Но только не филлеры Ньювиа. ПЭГ делает кислоту гораздо более устойчивой к теплу, не ограничивая диапазон эстетических процедур.
Филлеры Ньювиа также обладают поразительной эластичностью и пластичностью. То есть свойствами изменять форму и размеры под влиянием внешних нагрузок и сохранять их или возвращаться в исходное положение. Поэтому каждый филлер линейки адаптируется к имеющимся анатомическим структурам и одновременно поддерживает требуемую форму для продолжительной эстетической коррекции. Филлеры Ньювиа способны создать желаемый объем, не вызывая сжатия окружающих тканей, таким образом всегда обеспечивая естественные результаты. Кроме того, практически полностью отсутствует миграция филлера в тканях.
Помимо гиалуроновой кислоты, в Ньювиа Органик содержится гидроксиапатит кальция (он же является составной частью и филлеров Радиесс). Этот минерал естественного происхождения запускает в коже процесс образования нового коллагена. В результате плотность, упругость и эластичность кожи улучшается, приобретая идеальный двойной эффект объема и увлажнения.
Препараты Ньювиа вводятся не только в зону лица, но и используются для омоложения кожи рук, стоп, других частей тела, интимных зон. Результат сохраняется от 15 месяцев до 2 лет.
Ньювиа Органик назначаются, когда нужно:
- придать коже здоровый и свежий вид, бархатистость;
- повысить ее естественную упругость и эластичность;
- восстановить тонус;
- сгладить небольшие и средние морщины;
- омолодить кожу рук, других частей тела, интимных зон.
Критерии оценки
Самочувствие больного во многом зависит от того, насколько именно увеличилась температура тела. Медицина различает несколько видов отклонения от нормальных значений:
- 37°С…38°С – субфебрильная;
- 38°С…39°С – фебрильная;
- более 39°С – высокая;
- более 40°С – опасная для жизни больного.
Температура тела человека
Во время медицинского осмотра врач анализирует состояние пациента по многим клиническим признакам, в том числе и по температуре тела. Есть несколько факторов, позволяющих узнать о повышении температуры без использования градусников. На ее увеличение указывает общая слабость и быстрая утомляемость, головная боль, озноб, ломота в теле. Некоторые пациенты могут ощущать холод, у них возрастает частота сокращения сердечной мышцы.
Высокая температура
К каким глазным расстройствам приводит остеохондроз
Остеохондроз в шее развивается по-разному, и невозможно точно сказать, к каким последствиям приведет эта патология. Но если долгое время не придавать значения симптомам, болезнь будет прогрессировать, что приведет к полной или частичной слепоте.
Остеохондроз приводит к последствиям:
- Катаракта – нарушение прозрачности хрусталика глаза за радужной оболочкой и зрачком. Проявляется уменьшением остроты зрения, больной видит образы с пеленой и в тумане. Причиной катаракты является нарушение обмена веществ в глазах.
- Глаукома – заболевания глаз, связанные с увеличением внутриглазного давления. При этом повреждаются волокна зрительного нерва. При полном отмирании зрительного нерва наступает слепота.
- Триада Бернара-Горнера – проявляется сужением зрачков и глазной щели, западением глазного яблока. Синдром развивается при прерывании сигналов, идущих от спинного мозга к глазному яблоку.
Ухудшение зрения при остеохондрозе шейного отдела в некоторых случаях приводит к потере периферического видения. А также больные плохо видят в слабоосвещенных помещениях. Не допустить необратимых изменений в зрительных органах поможет раннее выявление болезни, а также вовремя начатая профилактика.
Причины пониженного пульса
Несмотря на то, что показатели максимальной частоты можно назвать условными и индивидуальными, зависящими от ряда факторов (несомненно, в определённых границах), то пульс ниже 50-ти уд./мин. — признак наличия заболевания. Его снижение до сорока ударов несёт в себе угрозу для здоровья и жизни, поскольку головной мозг страдает от кислородного голодания. Если он не превышает сорока ударов в течение семи дней — это признак брадикардии, а при прогрессирующем снижении следует срочно обратиться за профессиональной медицинской помощью.
Почти все инициирующие факторы пульса ниже нормы имеют отношение к патологическим состояниям. Специалисты для удобства разделяют их на различные категории, ознакомиться с которыми можно в нашей таблице.
Категория причин
Чем проявлена?
Физиологические
Выделяют ряд естественных факторов и внешних воздействий, инициирующих низкий пульс при нормальном давлении. Такие состояния не являются опасными. Это:
Ночной сон — когда человек спит, все процессы в его организме замедляются, в том числе ритмы сердца и циркуляция крови. В то же время, если в помещении спёртый воздух, слишком холодно или жарко, сердцебиение может снизиться критически;
Температура воздуха: чем она ниже, тем ниже сердцебиение. Такой явление обусловлено защитными процессами организма, они не имеют отношения к переохлаждению или обморожению;
Перестройка гормонального фона в подростковом возрасте. В период с 12-ти до 17-ти лет частота пульса может составлять от 30-ти до 200 ударов. Подобное происходит из-за «встряски» в период перестройки организма, его взросления;
Профессиональные занятия спортом. У многих спортсменов настолько хорошо прокачана сердечная мышца, а само оно имеет увеличенный объём, что создаются предпосылки для развития так называемого «синдрома атлетического сердца», при котором частота пульса не превышает 50-ти уд./мин
Стоит сказать, что подобное явление не очень полезно для здоровья из-за кислородного голодания мозга, а также высокого риска опухолей сердца злокачественной природы и инфарктов.
Кардиологические
Причины низкого давления и низкого пульса могут крыться в слабости такого жизненно важного органа, как сердце. Они возникают при следующих заболеваниях:
Снижение местного кровоснабжения — ишемия;
Ишемический некроз тканей миокарда из-за дефицита кровоснабжения — инфаркт миокарда;
Синдром сердечной недостаточности вследствие декомпенсированного нарушения функции миокарда;
Первичное поражение сердечной мышцы невоспалительной природы вследствие дистрофических и склеротических процессов в сердечных клетках — кардиомиопатия;
Воспалительные процессы сердечной мышечной оболочки инфекционного, аллергического или ревматического характера — миокардит;
Врождённые и приобретённые пороки сердца вследствие анатомических особенностей, формирования рубцов, сбоев насосной функции.
Токсикологические
Низкое давление и низкий пульс могут развиться вследствие взаимодействия с токсическими веществами при:
Острой интоксикации ядами на производстве, потреблении пищи, содержащей их, лучевой терапии;
Самолечении с приёмом фармакологических препаратов, не назначенных врачом;
Дефицит или переизбыток в организме калия, натрия, магния из-за приёма витаминных комплексов, не подходящих в том или ином случае;
Соблюдении диет, не включающих в себя важные для организма углеводы, белки, витамины;
Злоупотребление алкогольными напитками, табакокурение, потребление наркотиками.
Сопутствующие патологические состояния
Комплекс функциональных расстройств вследствие сбоев регуляции сосудистого тонуса ВНС — вегетососудистая дистония;
Сбои в работе эндокринной системы — заболевания ЩЖ, надпочечников, сахарный диабет;
Снижение уровня эритроцитов и гемоглобина в крови — малокровие;
Болезни органов дыхания, характеризующиеся сужением трахеи вследствие воспалительных процессов;
Тяжёлые заболевания инфекционной этиологии, характеризующиеся блокировкой рецепторов, контролирующих работу аорты, и клапанов;
Отёки, кровоизлияния, новообразования добро- и злокачественной этиологии в полости черепа.
Низкий пульс у пожилых связан с возрастными изменениями организма. Нередко он развивается из-за сопутствующих болезней или естественного замедления обменных процессов организма.
Диагностика низкого пульса
Определение причин патологически низкого пульса предусматривает проведение комплексной диагностики. Прежде всего врач выслушивает жалобы пациента, собирает анамнез и проводит осмотр. При выявлении брадикардии (т. е. снижения пульса) пациенту назначают . Что касается диагностических исследований, то они заключаются в следующем:
- Электрокардиография;
- Суточный мониторинг по Холтеру;
- УЗ-сканирование сердца;
- ;
- Велоэргометрия.
Помимо этого, при необходимости, может быть проведено ЧПЭФИ, которое позволяет изучить проводящие пути сердца и определить органический или функциональный характер заболевания.
Симптомы остеохондроза
- тупые болезненные ощущения в спине (в области пораженного участка позвоночника);
- ощущения тяжести в области спины, постоянного напряжения спинных мышц;
- онемения мышц, появления «мурашек». В таких случаях обычно говорят, что «спина затекла»;
- хруста при поворотах тела и шеи;
- головной боли, головокружений, шума в ушах (типично при шейном остеохондрозе);
- ноющие боли в области груди (типично при грудном остеохондрозе).
При первом появлении подобных симптомов желательно пройти обследование у врача-невролога.
Дальнейшее развитие болезни проявляется в симптомах, несущих значительный дискомфорт:
Боли в спине
Наблюдаются сильные боли в области спины (по ходу позвоночника). Боль может иррадиировать в конечности.
Онемение пальцев
Типичным проявлением остеохондроза является онемение пальцев рук и ног.
Ограничение двигательной активности
Даже при минимальной физической нагрузке боль усиливается (например, в результате тряски и толчков при поездке в транспорте). Боль приводит к значительным ограничениям подвижности и двигательной активности.
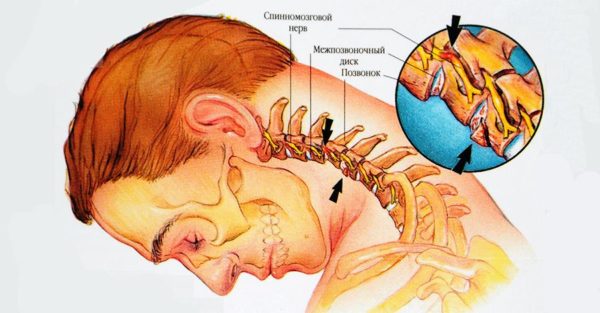
Ущемление затылочного нерва – затылочная невралгия
Чаще всего затылочный нерв страдает в результате ущемления напряженными мышцами шеи при остеохондрозе. Возникает боль в шее и затылке, иногда отдает в висок, глаз, темя. Под затылочной костью нащупывается болезненная напряженная мышца. Может быть сразу с обеих сторон.Затылочная невралгия:1 – затылочный нерв2 – место ущемления затылочного нерва3 – напряженная мышца шеи, ущемившая нерв
Мы предложим Вам устранить с помощью остеопатических приемов или введения лекарства в область выхода нерва. Результат лечения ощутим почти сразу.
Берите с собой в клинику результаты всех ранее выполненных исследований, снимки, медицинские документы – все что есть в наличии. Нам будет важно понять целостную картину Вашего здоровья.
Клинические типы синдрома
Заднешейный симпатический синдром (Барре – Льеу)
Задне-шейный синдром характеризуется головными болями с локализацией в шейно-затылочной области с иррадиацией в переднюю часть головы. Головная боль, как правило, постоянная нередко по утрам особенно после сна на неудобной подушке. Головная боль может при ходьбе, езде на автомобиле, при движениях в шее. Головная боль также может быть пульсирующей, прокалывающей с локализацией в шейно-затылочной области и с иррадиацией в теменную лобную и височную зоны. Головная боль может усиливаться при поворотах головы и сопровождается как вестибулярными, так и зрительными и вегетативными нарушениями.
Мигрень базилярная
Базилярная мигрень возникает не в результате компрессии вертебральной артерии, а вследствие стеноза вертебральной артерии, но клинически имеет много общего с другими формами синдрома позвоночной артерии. Как правило, мигренозный приступ начинается с резкой головной боли в области затылка, рвотой, иногда с потерей сознания. Возможны также зрительные нарушения, головокружение, дизартрия, атаксия.
Вестибуло – кохлеарный синдром
Нарушения со стороны слухового аппарата проявляются в виде шума в голове, снижения восприятия шепотной речи и фиксируются изменениями данных при аудиометрии. Шум в ушах имеет стойкий и продолжительный характер и тенденцию к изменению характера при движении головы. Кохлеарные нарушения ассоциированы с головокружениями (как системными, так и несистемными).
Офтальмический синдром
При офтальмическом синдроме на первом плане зрительные нарушения, такие как мерцательная скотома, снижение зрения фотопсия могут также быть симптомы конъюнктивита (слезотечение гиперемия конъюнктивы). Выпадение полей зрения может быть эпизодическим и в основном связаны с изменением положения головы.
Синдром вегетативных изменений
Как правило, вегетативные нарушения не проявляются изолированно, а сочетаются с одним из синдромов. Вегетативные симптомы, как правило, следующие: ощущение жара, чувство похолодания конечностей, потливость, изменения кожного дермографизма, нарушения сна.
Преходящие (транзиторные) ишемические атаки
Ишемические атаки могут иметь место при ишемической стадии синдрома вертебральной артерии. Наиболее частыми симптомами таких атак являются: преходящие моторные и чувствительные нарушения, нарушения зрения, гемианопсия, атаксия, приступы головокружения, тошнота, рвота, нарушение речи, глотания, двоение в глазах.
Синкопальный вертебральной синдром (Синдром Унтерхарншайта)
Эпизод синкопального вертебрального синдрома представляет собой острое нарушение кровообращения в области ретикулярной формации мозга. Этот эпизод характеризуется краткосрочным отключением сознания при резком повороте головы.
Эпизоды дроп-атаки
Эпизод дроп-атаки (падения) обусловлен нарушением кровообращения в каудальных отделах ствола мозга и мозжечка и клинически будет проявляться тетраплегией при запрокидывании головы. Восстановление двигательных функций достаточно быстро.
Народные методы в комплексном лечении заболевания

Для улучшения состояния больного применяют перечисленные ниже народные средства:
- Настой из цветов одуванчика. В процессе приготовления средства растительное сырье помещают в посуду, изготовленную из затемнённого стекла. Цветки одуванчика заливают спиртом: из расчёта 500 граммов сырья на 450 мл спирта. Средство рекомендуется настаивать в помещении, защищённом от проникновения солнечного света, 14 дней. По прошествии указанного времени снадобье процеживают.
- Растирка, изготовленная из цветков одуванчика. Средство помогает снять болезненные ощущения;
- компресс, сделанный из отвара листьев петрушки. Процесс изготовления средства прост. Зелень надо измельчить при помощи блендера. 10 граммов растительного сырья заливают 200 мл кипящей воды. Средство рекомендуется настаивать 30 минут. После этого напиток процеживают. Средство применяют для приготовления компрессов. Длительность лечебного курса устанавливается в индивидуальном порядке.
Перед применением народных методов рекомендуется посоветоваться с врачом. Лечение подобными средствами может сопровождаться возникновением нежелательных побочных явлений.
Характеристика заболевания
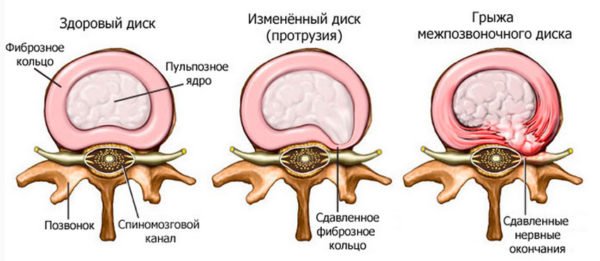
Остеохондроз относится к заболеваниям дегенеративно-дистрофического характера и является одной из самых распространенных патологий позвоночника. Что же он собой представляет? Если не прибегать к научным терминам, можно сказать, что это постепенное разрушение межпозвонковых дисков и перерождение хрящевых тканей в костные. Диски теряют свою эластичность и перестают выполнять амортизирующую функцию, в результате чего позвоночник становится менее гибким, а позвонки касаются друг друга. Это приводит к сдавливанию кровеносных сосудов и нервных волокон со всеми вытекающими отсюда последствиями: нарушением кровотока, блокированием нервных импульсов, потери чувствительности и так далее.
Остеохондроз шейного отдела позвоночника
Если своевременно не начать лечение, на фоне остеохондроза начинают развиваться другие заболевания: межпозвоночные грыжи, радикулит, невралгия, искривление позвоночника, протрузии.
Массажная подушка для шеи и плеч
Межпозвоночные грыжи и протрузии
Но даже при отсутствии осложнений качество жизни женщины заметно ухудшается, что влияет на ее работоспособность, эмоциональное состояние, внешний вид.
Шейный остеохондроз обычно классифицируется по двум параметрам – степени изменения диска и выраженности клинических проявлений. Что касается первого, то здесь выделяют три стадии:
- стадия 1 – наблюдаются отдельные крошечные разрывы внутри диска, изменения структуры ткани отсутствуют;
- стадия 2 – внутри диска отмечаются множественные разрывы, структурные изменения, снаружи целостность тканей не нарушена;
- стадия 3 – нарушается целостность фиброзного кольца, происходит выпячивание диска из-под тела позвонка.
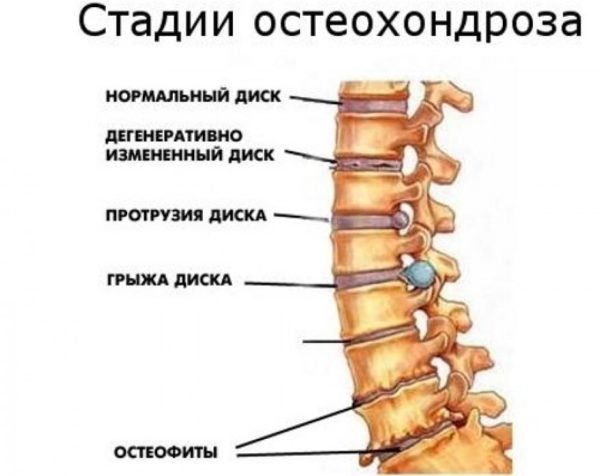
Стадии остеохондроза
По клиническим проявлениям выделяется 4 степени остеохондроза, каждой из которых требуется свой подход и отдельная терапия.
| Степень заболевания | Характеристики |
|---|---|
|
|
Периодически возникает дискомфорт в спине, который обычно связывают с повышенными нагрузками и переутомлением. Может ощущаться скованность в шее по утрам или легкая болезненность при резких поворотах головы. Другие симптомы отсутствуют, выявить патологию можно только с помощью рентгена или МРТ. Легко поддается лечению в домашних условиях. |
|
|
Из-за сближения позвонков возникают частые защемления нервных волокон, что выражается точечной болью, онемением или скованностью шейных мышц. Здесь симптомы имеют более выраженный характер, поэтому больные чаще обращаются за медицинской помощью. При отсутствии лечения на этой стадии сильно возрастает риск развития осложнений, иногда – необратимых. Лечебная терапия обязательно включает прием медикаментов для купирования боли. |
|
|
Происходят фиксированные изменения в позвоночном столбе. На фоне основного заболевания развивается искривление, невралгические нарушения, могут формироваться остеофиты. Из-за разрывов фиброзных колец образуются межпозвонковые грыжи, наблюдается стойкий болевой синдром. Такое состояние считается опасным и требует серьезного лечения. Консервативная терапия здесь направлена, в основном, на устранение последствий и минимизацию внешних дефектов, а вот полностью восстановить здоровье позвоночника удается лишь в единичных случаях. При отсутствии улучшения или обострениях болезни прибегают к хирургическому вмешательству. |
|
|
Самая опасная. Состояние характеризуется необратимыми изменениями в позвоночном столбе: хрящевая ткань перерождается в костную, образуются остеофиты, наблюдаются смещения позвонков. Из-за потери гибкости позвоночника и сильных приступов боли ограничиваются двигательные функции, возникают серьезные неврологические нарушения. В большинстве случаев 4 степень остеохондроза приводит к инвалидности. Основное лечение – хирургическое, консервативные методики выступают в качестве поддерживающей терапии. |
Точно определить степень заболевания может только специалист при проведении исследования. Сделать это самостоятельно, ориентируясь по ощущениям и симптомам, невозможно, к тому же, есть немало заболеваний со сходными проявлениями.
Лечение посттравматического артроза
Принципы лечения остеоартроза, вызванного механической травмой, такие же, как и любого другого. Полностью вылечить заболевание невозможно: терапия направлена на снижение болевого синдрома, восстановление недостатка синовиальной жидкости в суставе, предупреждение дальнейшей деформации суставных структур.
- С помощью нестероидных противовоспалительных средств купируют боль.
- Спазмолитики назначают при мышечном спазме.
- Хондропротекторы и биостимуляторы нужны для восстановления процессов в хряще.
- При сильно выраженном воспалительном процессе показаны стероидные гормоны, например кортикостероиды.
- Лечение артроза дополняют массажем и парафинотерапией, ЛФК, различными физиотерапевтическими методиками.
Как помочь суставам сохранить физическую форму? Врач-артролог, методист-реабилитолог рассказывает, какие безопасные упражнения можно делать в домашних условиях или в офисе:
К сожалению, не всегда справиться с посттравматическим артрозом удается консервативно. Если травма привела к серьезным анатомическим нарушениям, повреждены мышцы и связки, а суставные структуры значительно разрушены, назначают эндопротезирование.
В ряде случаев можно решить проблему с помощью курса внутрисуставных инъекций заменителя синовиальной жидкости эндопротеза «Нолтрекс». Препарат вводят в суставную сумку, где он равномерно распределяется на поврежденных поверхностях хрящей, разводит их в стороны и прекращает болезненное трение.
Такой курс из нескольких инъекций избавляет от боли и возвращает привычную подвижность на год или полтора. Главное в этот период – избежать повторного травмирования, иначе любая терапия теряет смысл.
Почему болезнь обостряется
Необходимо отметить, что процесс обострения не зависит от стадии, он может возникнуть на любой из них, от начальной до последней. Обострению всегда предшествуют причины. Их основной список выглядит так.
- Пациент совершал резкие движения.
- На шейную зону оказана чрезмерная нагрузка.
-
Произошло поднятие тяжестей либо их длительное перемещение.
- Пациент находится в состоянии стресса или ситуации, когда нервничает.
- Произведенный не специалистом массаж. Либо специалист не знал о наличии у пациента остеохондроза, поскольку тот его не предупредил.
- Наблюдаются резкие колебания погодных условий.
- Пациент получил переохлаждение всего тела или застудил шейную зону.
- После бани или сауны пациент окунулся в прорубь или просто холодную воду.
- Возраст пациента значительный, к которому межпозвоночные диски стерлись и повредились из-за возрастного изнашивания.

Остеохондроз разных отделов позвоночника
Если не лечить остеохондроз, на какой бы стадии он ни находился, обострения возникнут обязательно рано или поздно. Симптомы обострения остеохондроза шеи необходимо знать и хорошо понимать, дифференцируя от признаков иных позвоночных недугов.
Симптомы обострения
Яркость выраженности симптомов зависит от стадии патологи и степени ее прогрессирования.

Главный симптом — боль в области шеи
Цены на обезболивающие средства от боли в спине
Их перечень следующий.
- Боли в области темени.
- Снижение кожной чувствительности теменной зоны.
- Боль с одной стороны шеи.
- Болевые ощущения в ключице и плече.
- Тяжесть языка.
- Перебои с дыханием, оно не ровное.
- Болезненность сердечной области.
-
Болевые проявления в правом подреберье.
- Головные боли с давлением на глаза, либо односторонняя головная боль лишь в ее части.
- Хруст, который раздается в шейной зоне сзади при осуществлении наклона, кивка головой или ее поворота.
- Туман в глазах, пятна или точки, слуховые нарушения и звон в ухе.
- Болезненность и ослабление мышц в руках, вплоть до кисти.

Онемение рук — один из симптомов
На данные симптомы сложно не обратить внимание, и тем не менее находятся пациенты, которые даже в создавшейся ситуации не спешат посетить врача, а пытаются помочь себе домашними средствами